Git PBL 1
Diunggah oleh
lusycristiJudul Asli
Hak Cipta
Format Tersedia
Bagikan dokumen Ini
Apakah menurut Anda dokumen ini bermanfaat?
Apakah konten ini tidak pantas?
Laporkan Dokumen IniHak Cipta:
Format Tersedia
Git PBL 1
Diunggah oleh
lusycristiHak Cipta:
Format Tersedia
Dari berbagai sumber 1.
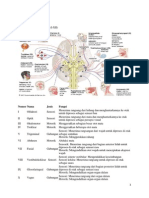
. MM ANATOMI GASTER MAKROSKOPIS Lambung merupakan bagian saluran pencernaan yang melebar dan mempunyai 3 fungsi utama : 1. Menyimpan makanan; pada orang dewasa, lambung mempunyai kapasitas sekitar 1500 ml. 2. Mencampur makanan dengan getah lambung untuk membentuk kimus yang setengah padat. 3. Mengatur kecepatan pengiriman kimus ke usus halus sehingga pencernaan dan absorpsi yang efisien dapat berlangsung. Lambung terletak pada bagian atas abdomen, dari regio hipochondrium kiri sampai regio epigastrium dan regio umbilikalis. Sebagian besar lambung terletak di bawah iga-iga bagian bawah. Lambung berbentuk huruf J dan mempunyai dua lubang, ostium cardiacum dan ostium pyloricum, dua curvatura yang dikenal sebagai curvatura major dan minor, dan dua permukaan anterior dan posterior. Lambung relatif terfiksasi pada kedua ujungnya, tetapi diantara ujung-ujung tersebut sangat mobile. Lambung cenderung terletak tinggi dan transversal pada orang yang pendek dan gemuk (lambung steer-horn) dan memanjang secara vertikal pada orang yang tinggi dan kurus (lambung berbentuk huruf J). Bentuk lambung sangat berbeda-beda pada orang yang sama tergantung pada volume isinya, posisi tubuh dan fase pernafasan. Lambung terbagi atas beberapa bagian, yaitu sebagai berikut : - Fundus, berbentuk kubah dan menonjol ke atas dan terletak di sebelah kiri ostium cardiacum. Biasanya fundus terisi penuh oleh gas. - Corpus, dari setinggi ostium cardiacum sampai setinggi incisura angularis, suatu lekukan yang selalu ada pada bagian bawah curvatura minor. - Antrum pyloricum, adalah bagian lambung yang paling berbentuk lambung. Dinding ototnya yang tebal membentuk sphincter pyloricum. Rongga pylorus dinamakan canalis pyloricus.
Curvatura minor membentuk pinggir kanan lambung dan terbentuk dari ostium cardiacum sampai pylorus. Omentum minus terbentang dari curvatura minor sampai hati. Curvatura major jauh lebih panjang dari curvatura minor dan terbentang dari sisi kiri ostium cardiacum, melalui kubah fundus
dan kemudian mengitarinya dan menuju ke kanan sampai bagian inferior pylorus. Ligamentum (omentum) gastrolienalis terbentang dari bagian atas curvatura major sampai limpa, dan omentum majus terbentang dari bagian bawah curvatura major sampai colon transversum. Ostium cardiacum merupakan tempat dimana oesophagus bagian abdomen masuk ke lambung. Walaupun secara anatomis tidak ada sphincter, diduga bahwa terdapat mekanisme fisiologis yang mencegah regurgitasi isi lambung ke oesophagus. Ostium pyloricum dibentuk oleh canalis pyloricus yang panjangnya sekitar 2,5 cm. Otot sirkular yang meliputi lambung jauh lebih tebal di sini dan secara anatomis dan fisiologi membentuk sphincter pyloricum. Pylorus terletak pada bagian transpilorica dan posisinya dapat dikenali dengan adanya sedikit kontraksi pada permukaan lambung. Sphincter pyloricum mengatur kecepatan pengeluaran isi lambung ke duodenum. Membran mukosa adalah tebal dan banyak pembuluh darah dan terdiri atas banyak lipatan atau rugae yang terutama longitudinal arahnya. Lipatan memendek bila lambung teregang. Dinding otot lambung mengandung serabut longitudinal, serabut sirkular dan serabut obliq. Serabut longitudinal terletak paling superfisial dan paling banyak sepanjang curvatura. Serabut sirkular yang lebih dalam mengelilingi fundus lambung dan sangat menebal pada pylorus untuk membentuk sphincter pyloricum. Serabut sirkular jarang sekali ditemukan pada daerah fundus. Serabut obliq membentuk lapisan otot yang paling dalam. Serabut ini mengitari fundus dan berjalan turun sepanjang dinding anterior dan posterior, berjalan sejajar dengan curvatura minor. Peritoneum mengelilingi lambung secara lengkap dan meninggalkan curvatura sebagai lapisan ganda yang dikenal sebagai omentum Batas-Batas Anterior Dinding anterior abdomen, arcus costae kiri, pleura dan paru kiri, diafragma dan lobus kiri hepar. Posterior Bursa omentalis, difragma, limfa, kelenjar suprarenal kiri, bagian atas ginjal kiri, A.lienalis, pankreas, mesocolon transversum dan colon transversum. Vaskularisasi Pembuluh Arteri 1. A.gastrica sinistra, berasal dari A.coelica. Ia berjalan ke atas dan kiri untuk mencapai oesophagus dan kemudian berjalan turun sepanjang curvatura minor lambung. Ia memperdarahi sepertiga bawah oesophagus dan bagian kanan atas lambung. 2. A.gastrica dextra, berasal A.hepatica pada pinggir atas pylorus dan berjalan ke kiri sepanjang curvatura minor. Ia memperdarahi bagian kanan bawah lambung. 3. A.gastrica brevis, berasal dari A.lienalis pada hillus limfa dan berjalan ke depan dalam ligamentum gastrolienalis untuk memperdarahi fundus. 4. A.gastroepiploica sinistra, berasal dari A.lienalis pada hillus limfa dan berjalan ke depan dalam ligamentum gastrolienalis untuk memperdarahi lambung sepanjang bagian atas curvatura major. 5. A.gastroepiploida dextra, berasal dari A.gastroduodenalis yang merupakan cabang dari A.hepatica. Ia berjalan ke kiri dan memperdarahi lambung sepanjang bagian bawah curvatura major.
Pembuluh Vena Vena-vena ini mengalirkan darah ke sirkulasi portal. V.gastrica sinistra dan dextra langsung mengalirkan darah ke V.porta. V.gastrica brevis dan V.gastroepiploica sinistra bermuara dalam V.lienalis. V.gastroepiploica dextra bermuara dalam V.mesenterica superior. Pembuluh Limfe Pembuluh limfe yang mengalirkan cairan limfe ke kelenjar limfe sepenjang A.V.gastrica sinistra. Efferent kelenjar limfe ini berjalan ke nodulus lymphaticus coelica, yang terletak disekitar pangkal A.coelica. Pembuluh limfe yang mengalirkan cairan limfe ke kelenjar limfe sepanjang A.V.gastrica dextra. Efferent dari kelenjar limfe ini berjalan sepanjang A.hepatica dan kemudian masuk ke nodus lymphaticus coelica. Pembuluh limfe yang mengalirkan cairan limfe ke kelenjar limfe sepanjang A.gastrica brevis dan A.gastroepiploica sinistra dan kemudian memasukkan cairan limfe ke kelenjar limfe pada hillus limfa. Dari sini pembuluh limfe ini berjalan ke nodus lymphaticus pancreticolienalis yang terletak sepanjang A.lienalis, yang selanjutnya mengalirkan cairan limfe ke nodus lymphatici coelica. Pembuluh limfe yang mengalirkan cairan limfe ke nodus lymphaticus gastroepiploica dextra, yang terletak sepanjang bagian bawah curvatura major lambung. Pembuluh limfe efferent bermuara pada kelenjar limfe yang terletak sepanjang A.gastroduodenalis, yang selanjutnya mengalirkan cairan limfe ke nodus lymphaticus coelica.
Persarafan Saraf-saraf lambung, berasal dari plexus symphaticus coeliacus dan dari N.vagus kanan dan kiri. Truncus vaginalis anterior, yang dibentuk dalam thorax terutama berasal dari N.vagus kiri. Truncus ini masuk abdomen pada permukaan anterior oesophagus. Truncus yang mungkin tunggal atau multiple, kemudian membelah menjadi cabang-cabang yang mempersarafi permukaan anterior lambung. Rami hepatici berjalan sampai hati dan dari sini ramus pylorica berjalan turun ke pylorus. Truncus vaginalis posterior, yang dibentuk dalam thorax terutama berasal dari N.vagus kanan, masuk ke abdomen pada permukaan posterior oesophagus. Truncus kemudian membelah menjadi cabangcabang yang terutama mempersarafi permukaan posterior lambung. Suatu cabang yang besar berjalan ke plexus mesentericus superior dan plexus coeliacus dan disebarkan ke usus halus sejauh flexura lienalis dan ke pankreas. Persarafan simpatis lambung membawa serabur-serabut saraf yang menghantarkan rasa nyeri, sedangkan serabut parasimpatis N.vagus merupakan sekretomotoris untuk kelenjar lambung dan motoris untuk otot dinding lambung. Sphincter pylorus menerima serabut-serabut motoris dari sistem simpatis dan serabut-serabut inhibitor dari N.vagus. MIKROSKOPIS Peralihan Oesophagus-Gaster (Cardiac)
Merupakan segmen saluran pencernaan yang melebar, fungsi utama menambah cairan makanan, mengubahnya menjadi bubur dan melanjutkan proses pencernaan. Ada 3 daerah struktur histologis yang berbeda yaitu, corpus, fundus dan pylorus. Peralihan oesophagus dan lambung disebut oesophagus-cardia, epitel berlapis gepeng oesophagus beralih menjadi epitel selapis toraks pada cardia. Mukosa cardia terlihat berlipat-lipat disebut foveola gastrica. Didalam lamina propria terdapat kelenjar terpotong melintang (kelenjar tubulosa berkelok-kelok), dapat meluas ke dalam lamina propria oesophagus.
kar
Esofagus
Setelah mencapai cardia, kelenjar oesophagus di submukosa tidak ada lagi. Tunica muscularis circularis menebal membentuk sphincter.
Gaster Epitel terdiri dari sel silindris mensekresi mukus (PAS-positif). Permukaan lambung ditandai dengan lipatan mukosa disebut rugae. Dalam lipatan terdapat invaginasi atau cekungan disebut gastric-pits atau foveolae gastrica. Di dalam mukosa terdapat kelenjar-kelenjar yang bermuara pada foveolae gastrica. Fundus Mukosa diliputi epitel selapis toraks. Pada dasar faveola gastrica bermuara kelenjar fundus, kelenjar tubulosa simpleks dan lurus. Foveolae gastrica sepertiga tebal mukosa (dangkal), sedang kelenjarnya (fundus) dua pertiga tebal mukosa, terletak dalam lamina propria.
Ada 4 macam sel kelenjar : 1. Sel mucus leher (neck cell), terdapat di leher kelenjar, mirip sel epitel mukosa. Bagian apikal sel kadang-kadang mengandung granula. 2. Sel HCl (parietal cell). Bentuk sepertiga atau bulat, terdapat dibagian isthmus kelenjar. Sitoplasma merah (asidofil), inti ditengah, kromatin padat 3. Sel zimogen (chief cell). Sel bentuk mirip sel HCl, tidak teratur, sitoplasma basofil (biru), inti terletak di basal. Terdapat banyak dibagian bawah kelenjar. 4. Sel argentaffin (sediaan HE, sukar dijumpai). Dinding serupa saluran cerna yang lain, seperti, tunica muscularis mucosa, tunica submucosa, tunica muscularis dengan lapisan circular lebih tebal dan tunica serosa.
Pylorus Berbeda dengan fundus foveolae gastrica lebih dalam. Sel-sel kelenjar hampir homogen, semua sel mucus kelenjar pylorus sering berkelok-kelok di dalam lamina propria. Kadang-kadang ditemukan nodulus lymphaticus yang menembus sampai tunica submucosa. Tunica muscularis, dengan lapisan circular amat tebal membentuk sphincter.
Peralihan Gaster-Duodenum Perubahan histologis dari dinding gaster pylorus ke dinding duodenum. Tunica mucosa epitel toraks, yang pada bagian duodenum mulai terdapat sel goblet. Pada duodenum mulai terdapat tonjolan ke permukaan villus intestinal yang gemuk atau lebar dengan sel goblet dan criptus atau sumur Lieberkuhn. Pada pylorus terdapat kelenjar pylorus. Ciri khas duodenum adalah adanya kelenjar Brunner atau mucu. Tunica adventitia pada duodenum, tidak terbungkus peritoneum.
2. MM FISIOLOGI DAN BIOKIMIA GASTER FISIOLOGIS MULUT, ESOFAGUS Pada saluran pencernaan terjadi proses pencernaan makanan, proses pencernaan makanan dimulai di mulut dengan cara mengunyah. Pada umunya mengunyah dilakukan oleh otot-otot pengunyah yang dipersyarafi oleh cabang motorik Nervus V dan proses mengunyah dikontrol nucleus dalam batang otak. Sebagian besar proses mengunyah disebabkan oleh suatu refleks mengunyah, yang dapat diterangkan sebagai berikut: bolus makanan di mulut pada mulanya menimbulkan penghambatan refleks otot mengunyah, yang menyebabkan rahang yang bawah turun ke bawah. Penurunan ini menimbulkan suatu refleks peregangan otot rahang yang menimbulkan kontraksi rebound. Keadaan secara otomatis mengangkat rahang menjadikan pengatupan gigi, tetapi juga menekan bolus melawan dinding mulut, yang menghambat otot rahang bawah sekali lagi, menyebabakan rahang turun dan kembali rebound pada saat yang lain, dan ini berulang terus menerus. Proses mengunyah dibantu oleh kelenjar ludah yang mensekresikan saliva.
Ke len jar es of ag us
Epitel berlapis gepeng Tanpa lpsn tanduk Epit el sela pis tora k
Setelah proses mengunyah bolus mengalami proses menelan. Menelan adalah mekanisme yang kompleks, terutama Karena faring hamper setiap saat melakukan beberapa fungsi lain disamping menelan dan hanya diubah dalam beberapa detik ke dalam traktus untuk mendorong makanan. Secara umum, menelan dapat dibagi menjadi: tahaf volunter, tahaf faringeal, dan tahaf esophageal. Tahap volunteer dari penelanan. Ketika makanan adalah siap untuk ditelan, secara sadar makanan digulung atau ditekan kearah posterior kedalam faring oleh tekanan dari lidah ke atas dan ke belakang terhadap langit-langit mulut, menelan menjadi otomatis biasanya tidak bisa dihentikan. Tahap faringeal. Ketika bolus makanan masuk ke bagian posterior mulut dan faring, bolus merangsang daerah reseptor menelan didaerah pintu faring, terutama pada tiang-tyang tonsillar, dan impuls-impuls dari sini berjalan ke batang otak. untuk mencentuskan serangkaian kontraksi otot faringeal secara otomatis. Tahaf Esofageal. Ketika peristaltic dari esophagus dimulai, otot sfingter bawah dari esophagus berelaksasi, sfingter membuka dan bolus makanan masuk ke lambung. Otot dari sfingter bawah esophageal berkontraksi. Lalu menutup apabila gerakan peristaltic tidak ada, serta mencegah refluks dari lambung berupa asam lambung.
Proses Menelan
Setelah proses menelan bolus berada dilambung, LAMBUNG FUNGSI LAMBUNG a. Penyimpan makanan. Kapasitas lambung normal memungkinkan adanya interval yang panjang antara saat makan dan kemampuan menyimpan makanan dalam jumlah besar sampai makanan ini dapat terakomodasi di bagian bawah saluran cerna. b. Produksi kimus. Aktivitas lambung mengakibatkan terbentuknya kimus (massa homogen setengah cair berkadar asam tinggi yang berasal dari bolus) dan mendorongnya ke dalam duodenum. c. Digesti protein. Lambung mulai digesti protein melalui sekresi tripsin dan asam klorida. d. Produksi mukus. Mukus yang dihasilkan dari kelenjar membentuk barrier setebal 1 mm untuk melindungi lambung terhadap aksi pencernaan dan sekresinya sendiri. e. Produksi faktor intrinsik. Faktor intrinsik adalah glikoprotein yang disekresi sel parietal. Vitamin B12, didapat dari makanan yang dicerna di lambung, terikat pada faktor intrinsik. Kompleks faktor intrinsik vitamin B12 dibawa ke ileum usus halus, tempat vitamin B12 diabsorbsi. f. Absorbsi. Absorbsi nutrien yang berlangsung dalam lambung hanya sedikit. Beberapa obat larut lemak (aspirin) dan alkohol diabsorbsi pada dinding lambung. Zat terlarut dalam air terabsorbsi dalam jumlah yang tidak jelas. MEKANISME SEKRESI ASAM LAMBUNG Kecepatan sekresi lambung dapat dipengaruhi oleh (1) faktor-faktor yang muncul sebelum makanan mencapai lambung; (2) faktor-faktor yang timbul akibat adanya makanan di dalam lambung; dan (3) faktor-faktor di duodenum setelah makanan meninggalkan lambung. Dengan demikian, diaktifkan, pepsin secara autokatalis mengaktifkan lebih banyak pepsinogen dan memulai pencernaan protein.
Sekresi pepsiongen dalam bentuk inaktif mencegah pencernaan protein struktural sel tempat enzim tersebut dihasilkan. Pengaktifan pepsinogen tidak terjadi sampai enzim tersebut menjadi lumen dan berkontak dengan HCl yang disekresikan oleh sel lain di kantung-kantung lambung. Sekresi lambung dibagi menjadi tiga fasefase sefalik, fase lambung, dan fase usus. 1. Fase sefalik terjadi sebelum makanan mencapai lambung. Masuknya makanan ke dalam mulut atau tampilan, bau, atau pikiran tentang makanan dapat merangsang sekresi lambung. 2. Fase lambung terjadi saat makanan mencapai lambung dan berlangsung selama makanan masih ada. - Peregangan dinding lambung merangsang reseptor saraf dalam mukosa lambung dan memicu refleks lambung. Serabut aferen menjalar ke medula melalui saraf vagus. Serabut eferen parasimpatis menjalar dalam vagus menuju kelenjar lambung untuk menstimulasi produksi HCl, enzim-enzim pencernaan, dan gastrin. Fungsi gastrin: a. merangsang sekresi lambung, b. meningkatkan motilitas usus dan lambung, c. mengkonstriksi sphincter oesophagus bawah dan merelaksasi sphincter pylorus, d. efek tambahan: stimulasi sekresi pancreas. - Pengaturan pelepasan gastrin dalam lambung terjadi melalui penghambatan umpan balik yang didasarkan pada pH isi lambung. - Jika makanan tidak ada di dalam lambung di antara jam makan, pH lambung akan rendah dan sekresi lambung terbatas. - Makanan yang masuk ke lambung memiliki efek pendaparan (buffering) yang mengakibatkan peningkatan pH dan sekresi lambung. 3. Fase usus terjadi setelah kimus meninggalkan lambung dan memasuki usus halus yang kemudian memicu faktor saraf dan hormon. - Sekresi lambung distimulasi oleh sekresi gastrin duodenum sehingga dapat berlangsung selama beberapa jam. Gastrin ini dihasilkan oleh bagian atas duodenum dan dibawa dalam sirkulasi menuju lambung. - Sekresi lambung dihambat oleh hormon-hormon polipeptida yang dihasilkan duodenum. Hormon ini dibawa sirkulasi menuju lambung, disekresi sebagai respon terhadap asiditas lambung dengan pH di bawah 2, dan jika ada makanan berlemak. Hormon-hormon ini meliputi gastric inhibitory polipeptide (GIP), sekretin, kolesistokinin (CCK), dan hormon pembersih enterogastron. PROSES PENGISIAN, PENYIMPANAN, PENCAMPURAN, DAN PENGOSONGAN LAMBUNG Terdapat empat aspek motilitas lambung: (1) pengisian lambung/gastric filling, (2) penyimpanan lambung/gastric storage, (3) pencampuran lambung/gastric mixing, dan (4) pengosongan lambung/gastric emptying. 1. Pengisian lambung Jika kosong, lambung memiliki volume sekitar 50 ml, tetapi organ ini dapat mengembang hingga kapasitasnya mencapai 1 liter (1.000 ml) ketika makan. Akomodasi perubahan volume yang besarnya hingga 20 kali lipat tersebut akan menimbulkan ketegangan pada dinding lambung dan sangat meningkatkan tekanan intralambung jika tidak terdapat dua faktor berikut ini: - Plastisitas otot lambung. Plastisitas mengacu pada kemampuan otot polos lambung mempertahankan ketegangan konstan dalam rentang panjang yang lebar, tidak seperti otot rangka dan otot jantung, yang memperlihatkan hubungan ketegangan. Dengan demikian, saat
serat-serat otot polos lambung teregang pada pengisian lambung, serat-serat tersebut melemas tanpa menyebabkan peningkatan ketegangan otot. - Relaksasi reseptif lambung. Relaksasi ini merupakan relaksasi refleks lambung sewaktu menerima makanan. Relaksasi ini meningkatkan kemampuan lambung mengakomodasi volume makanan tambahan dengan hanya sedikit mengalami peningkatan tekanan. Tentu saja apabila lebih dari 1 liter makanan masuk, lambung akan sangat teregang dan individu yang bersangkutan merasa tidak nyaman. Relaksasi reseptif dipicu oleh tindakan makan dan diperantarai oleh nervus vagus. 2. Penyimpanan lambung Sebagian otot polos mampu mengalami depolarisasi parsial yang autonom dan berirama. Salah satu kelompok sel-sel pemacu tersebut terletak di lambung di daerah fundus bagian atas. Sel-sel tersebut menghasilkan potensial gelombang lambat yang menyapu ke bawah di sepanjang lambung menuju sphincter pylorus dengan kecepatan tiga gelombang per menit. Pola depolarisasi spontan ritmik tersebut, yaitu irama listrik dasar atau BER (basic electrical rhythm) lambung, berlangsung secara terus menerus dan mungkin disertai oleh kontraksi lapisan otot polos sirkuler lambung. Setelah dimulai, gelombang peristaltik menyebar ke seluruh fundus dan corpus lalu ke antrum dan sphincter pylorus. Karena lapisan otot di fundus dan corpus tipis, kontraksi peristaltik di kedua daerah tersebut lemah. Pada saat mencapai antrum, gelombang menjadi jauh lebih kuat disebabkan oleh lapisan otot di antrum yang jauh lebih tebal. Karena di fundus dan corpus gerakan mencampur yang terjadi kurang kuat, makanan yang masuk ke lambung dari oesophagus tersimpan relatif tenang tanpa mengalami pencampuran. Daerah fundus biasanya tidak menyimpan makanan, tetapi hanya berisi sejumlah gas. Makanan secara bertahap disalurkan dari corpus ke antrum, tempat berlangsungnya pencampuran makanan. 3. Pencampuran lambung Kontraksi peristaltik lambung yang kuat merupakan penyebab makanan bercampur dengan sekresi lambung dan menghasilkan kimus. Setiap gelombang peristaltik antrum mendorong kimus ke depan ke arah sphincter pylorus. Sebelum lebih banyak kimus dapat diperas keluar, gelombang peristaltik sudah mencapai sphincter pylorus dan menyebabkan sphincter tersebut berkontraksi lebih kuat, menutup pintu keluar dan menghambat aliran kimus lebih lanjut ke dalam duodenum. Bagian terbesar kimus antrum yang terdorong ke depan, tetapi tidak dapat didorong ke dalam duodenum dengan tibatiba berhenti pada sphincter yang tertutup dan tertolak kembali ke dalam antrum, hanya untuk didorong ke depan dan tertolak kembali pada saat gelombang peristaltik yang baru datang. Gerakan maju-mundur tersebut, yang disebut retropulsi, menyebabkan kimus bercampur secara merata di antrum. 4. Pengosongan lambung Kontraksi peristaltik antrumselain menyebabkan pencampuran lambungjuga menghasilkan gaya pendorong untuk mengosongkan lambung. Jumlah kimus yang lolos ke dalam duodenum pada setiap gelombang peristaltik sebelum sphincter pylorus tertutup erat terutama bergantung pada kekuatan peristalsis. Intensitas peristalsis antrum dapat sangat bervariasi di bawah pengaruh berbagai sinyal dari lambung dan duodenum; dengan demikian, pengosongan lambung diatur oleh faktor lambung dan duodenum. Faktor di lambung yang mempengaruhi kecepatan pengosongan lambung. Faktor lambung utama yang mempengaruhi kekuatan kontraksi adalah jumlah kimus di dalam lambung. Apabila hal-hal lain setara, lambung mengosongkan isinya dengan kecepatan yang sesuai dengan volume kimus setiap saat. Peregangan lambung memicu peningkatan motilitas lambung melalui efek langsung peregangan pada otot polos serta melalui keterlibatan plexus intrinsik, nervus vagus, dan hormon lambung gastrin.
Selain itu, derajat keenceran (fluidity) kimus di dalam lambung juga mempengaruhi pengosongan lambung. Semakin cepat derajat keenceran dicapai, semakin cepat isi lambung siap dievakuasi. Faktor di duodenum yang mempengaruhi kecepatan pengosongan lambung. Walaupun terdapat pengaruh lambung, faktor di duodenumlah yang lebih penting untuk mengontrol kecepatan pengosongan lambung. Duodenum harus siap menerima kimus dan dapat bertindak untuk memperlambat pengsongan lambung dengan menurunkan aktivitas peristaltik di lambung sampai duodenum siap mengakomodasi tambahan kimus. Bahkan, sewaktu lambung teregang dan isinya sudah berada dalam bentuk cair, lambung tidak dapat mengosongkan isinya sampai duodenum siap menerima kimus baru.
BIOKIMIA 1. DIGESTI PROTEIN Pepsin mengawali pencernaan protein. Peristiwa ini merupakan fungsi pencernaan utama lambung. Pepsin dihasilkan oleh chief cell sebagai zimogen yang inaktif, pepsinogen. Pepsinogen ini diaktifkan menjadi pepsin oleh H+, yang memecah suatu polipeptida pelindung untuk memajan pepsin aktif; dan oleh pepsin itu sendiri, yang secara cepat mengaktifkan molekul pepsinogen (autokatalisis). Pepsin memecah protein yang terdenaturasi menjadi derivat polipeptida berukuran besar. Pepsin merupakan enzim endopeptidase karena menghidrolisis ikatan peptida yang terletak di dalam struktur polipeptida utama, bukan yang terletak di dekat residu terminal-amino atau karboksil, yang merupakan ciri khas eksopeptidase. Enzim ini bersifat spesifik untuk ikatan peptida yang dibentuk oleh asam-asam amino aromatik (misal, tirosin) atau asam-asam amino dikarboksilat (misal, glutamat). Renin (kimosin, rennet) mengkoagulasi susu Renin memiliki peran penting pada proses pencernaan oleh bayi karena mencegah susu melintas secara cepat dari dalam lambung. Dengan adanya kalsium, renin mengubah kasein di dalam susu secara ireversibel menjadi parakasein. Pepsin kemudian bekerja pada parakasein ini. Renin dilaporkan tidak ada pada lambung orang dewasa. Enzim ini digunakan dalam pembuatan keju. 2. DIGESTI LIPID Lipase melanjutkan pencernaan triasilgliserol. Panas lambung merupakan faktor penting untuk mencairkan massa lemak yang berasal dai makanan; proses emulsifikasi terjadi dengan bantuan kontraksi peristaltik. Lambung mensekresikan lipase lambung (lipase gastrik) yang pada manusia merupakan lipase praduodenal utama. Lipase lingual dan gastrik memulai pencernaan lemak dengan menghidrolisis triasilgliserol yang mengandung asam lemak rantai pendek, sedang, dan umumnya asam lemak tak jenuh rantai panjang, untuk membentuk terutama asam lemak bebas serta 1,2diasilgliserol, dengan ikatan sn-3 ester sebagai tempat hidrolisis utamanya. Enzim ini hancur pada nilai pH rendah, tetapi bekerja aktif sesudah makan karena kerja pendaparan yang dimiliki protein makanan di dalam lamung. Nilai pH optimal cukup luas, mulai dari 3,0 hingga 6,0. 3. MM SINDOM DISPEPSIA 1. Definisi
Dalam konsensus Roma II tahun 2000, disepakatai bahwa definisi disepsia sebagai dyspepsia refers to pain or discomfort centered in the upper abdomen (dispepsia merupakan rasa sakit atau tidak nyaman di daerah abdomen atas). 2. Klasifikasi Sindroma dispepsia ini biasanya diderita sudah beberapa minggu atau bulan, yang sifatnya hilang timbul atau terus-menerus. Karena banyaknya penyebab yang menimbulkan kumpulan gejala tersebut, maka sindroma dispepsia dapat diklasifikasian menjadi (1) dispepsia organik dan (2) dispepsia nonorganik atau dispepsia fungsional. a. Dispepsia organic Dispepsia organik jarang ditemukan pada usia muda, tetapi banyak ditemukan pada usia lebih dari 40 tahun. Istilah dispepsia organik baru dapat digunakan bila penyebabnya sudah jelas, antara lain: - Dispepsia tukak (ulcer-like dyspepsia). Keluhan penderita yang sering diajukan adalah rasa nyeri di ulu hati. Berkurang atau bertambahnya rasa nyeri ada hubungannya dengan makanan, pada tengah malam sering terbangun karena nyeri atau pedih di ulu hati. Hanya dengan pemeriksaan endoskopi dan radiologi dapat menentukan adanya tukak lambung atau di duodenum. - Dispepsia bukan tukak. Mempunyai keluhan yang mirip dengan dispepsi tukak. Biasa ditemukan pada gastritis, duodenitis, tetapi pada pemeriksaan endoskopi tidak ditemukan tanda-tanda tukak. - Refluks gastroesofageal. Gejala yang klasik dari refluks gastroesofageal yaitu rasa panas di dada dan regurgitasi asam, terutama setelah makan. Bila seseorang mempunyai keluhan tersebut disertai dengan keluhan sindroma dispepsia lainnya, maka dapat disebut sindroma dispepsia refluks gastroesofageal. - Penyakit saluran empedu. Sindroma dispepsi ini biasa ditemukan pada penyakit saluran empedu. Rasa nyeri dimulai dari perut kanan atas atau di ulu hati yang menjalar ke punggung dan bahu kanan. - Karsinoma. Karsinoma dari saluran cerna sering menimbulkan keluhan sindroma dispepsia. Keluhan yang sering diajukan adalah rasa nyeri di perut, kerluhan bertambah berkaitan dengan makanan, anoreksia, dan berat badan yang menurun. - Pankreatitis. Rasa nyeri timbulnya mendadak, yang menjalar ke punggung. Perut dirasa makin tegang dan kembung. Di samping itu, keluhan lain dari sindroma dispepsi juga ada. - Dispepsia pada sindroma malabsorbsi. Pada penderita inidi samping mempunyai keluhan rasa nyeri perut, nausea, anoreksia, sering flatus, kembungkeluhan utama lainnya yang mencolok ialah timbulnya diare profus yang berlendir. - Dispepsia akibat obat-obatan. Banyak macam obat yang dapat menimbulkan rasa sakit atau tidak enak di daerah ulu hati tanpa atau disertai rasa mual, dan muntah, misalnya obat golongan NSAID (non steroid anti inflammatory drugs), teofilin, digitalis, antibiotik oral (terutama ampisilin, eritromisin), alkohol, dan lain-lain. Oleh karena itu, perlu ditanyakan obat yang dimakan sebelum timbulnya keluhan dispepsia. - Gangguan metabolisme. Diabetes melitus dengan neuropati sering timbul komplikasi pengosongan lambung yang lambat, sehingga timbul keluhan nausea, vomitus, perasaan lekas kenyang. Hipertiroidi mungkin menimbulkan keluhan rasa nyeri di perut dan vomitus, sedangkan hipotiroidi menyebabkan timbulnya hipomoltilitas lambung. Hiperparatiroidi mungkin disertai rasa nyeri di perut, nausea, vomitus, dan anoreksia.
Tabel 4-1. Etiologi Dispepsia Organik Tukak peptik, gastritis kronis, gastritis NSAID, keganasan Antiinflamasi non-steroid, teofilin,
Esofago-gastro-duodenal
Obat-obatan
digitalis, antibiotik Hepatobilier Hepatitis, kolesistitis, kolelitiasis, keganasan, disfungsi sphincter Odii. Pankreatitis, keganasan Pancreas Penyakit sistemik lain Diabetes melitus, penyakit tiroid, gagal ginjal, kehamilan, penyakit jantung koroner atau iskemik
b. Dispepsia non-organik/fungsional Dispepsia fungsional atau dispepsia non-organik merupakan dispepsia yang tidak ada kelainan organik, tetapi merupakan kelainan dari fungsi saluran makanan. Yang termasuk dispepsia fungsional adalah: - Dispepsia dismotilitas (dismotility-like dyspepsia) Pada dispepsia dismotilitas, umumnya terjadi gangguan motilitas, di antaranya: waktu pengosongan lambung lambat, abnormalitas kontraktil, abnormalitas mioelektrik lambung, refluks gastroduodenal. Penderita dengan dispepsia fungsional biasanya sensitif terhadap produksi asam lambung yang meningkat. Kelainan psikis, stres, dan faktor lingkungan juga dapat menimbulkan dispepsia fungsional. Hal ini dapat dijelaskan kembali pada faal saluran cerna pada proses pencernaan yang mendapat mengaruh dari nervus vagus. Nervus vagus tidak hanya merangsang sel parietal secara langsung, tetapi memungkinkannya efek dari antral gastrin dan rangsangan lain dari sel parietal. Dengan melihat, mencium bau, atau membayangkan suatu makanan saja sudah terbentuk asam lambung yang banyak, yang mengandung HCl dan pepsin. 4. ulkus peptikum a. definisi Ulkus peptikum adalah kerusakan pada lapisan mukosa, submukosa sampai lapisan otot saluran cerna yang disebabkan oleh aktivitas pepsin dan asam lambung yang berlebihan. (http://www.idai.or.id/saripediatri/pdfile/3-4-5.pdf) b. klasifikasi Klasifikasi UP yang sering digunakan dibuat oleh Schuster dan Gross (1963) yaitu ulkus peptikum primer dan sekunder. Ulkus peptikum primer adalah ulkus yang terjadinya terutama dipengaruhi langsung oleh sekresi asam lambung dan pepsin yang berlebihan. Ulkus peptikum primer dapat bersifat akut dan kronis, dibedakan berdasarkan pemeriksaan histologi. Ulkus peptikum primer akut menunjukkan gambaran proses erosi dengan tepi tajam, tidak ada kongesti, hanya dijumpai tanda inflamasi minimal di sekitar ulkus dan dalam penyembuhannya tidak disertai fibrosis. Pada ulkus peptikum primer kronis ditemukan jaringan nekrotik dengan dasar eksudat fibropurulen dan jaringan granulasi vaskular dengan pembentukan fibrosis. Pada permukaan jaringan nekrotik tersebut sering ditemukan Helicobacter pylori.
Ulkus peptikum sekunder didasarkan adanya gangguan ketahanan mukosa saluran cerna, yang dapat terjadi setelah mengalami penyakit/trauma berat (stress ulcer), luka bakar (Curlings ulcer), penyakit intrakranial (Rokitansky-Cushings ulcer), minum aspirin atau kortikosteroid, dan penyakit hati kronis.
c. etiologi Penurunan Produksi Mukus sebagai Penyebab Ulkus
Kebanyakan ulkus terjadi jika sel-sel mukosa usus tidak menghasilkan produksi mukus yang adekuat sebagai perlindungan terhadap asam lambung. Penyebab penurunan produksi mukus dapat termasuk segala hal yang menurunkan aliran darah ke usus, menyebabkan hipoksia lapisan mukosa dan cedera atau kematian sel-sel penghasil mukus. Ulkus jenis ini disebut ulkus iskemik. Penurunan aliran darah terjadi pada semua jenis syok. Jenis khusus ulkus iskemik yang timbul setelah luka bakar yang parah disebut ulkus Curling (Curling Ulcer). Penurunan produksi mukus di duodenum juga dapat terjadi akibat penghambatan kelenjar penghasil mukus di duodenum, yang disebut kelenjar Brunner. Aktivitas kelenjar Brunner dihambat oleh stimulasi simpatis. Stimulasi simpatis meningkat pada keadaan stres kronis sehingga terdapat hubungan antara stres kronis dan pembentukan ulkus. Penyebab utama penurunan produksi mukus berhubungan dengan infeksi bakterium H.pylori membuat koloni pada sel-sel penghasil mukus di lambung dan duodenum, sehingga menurunkan kemampuan sel memproduksi mukus. Sekitar 90% pasien ulkus duodenum dan 70% ulkus gaster memperlihatkan infeksi H.pylori. Infeksi H.pylori endemik di beberapa negara berkembang. Infeksi terjadi dengan cara ingesti mikroorganisme. Penggunaan beberapa obat, terutama obat anti-inflamasi non-steroid (NSAID), juga dihubungkan dengan peningkatan risiko berkembangnya ulkus. Aspirin menyebabkan iritasi dinding mukosa, demikian juga dengan NSAID lain dan glukokortikosteroid. Obat-obat ini menyebabkan ulkus dengan menghambat perlindungan prostaglandin secara sistemik atau di dinding usus. Sekitar 10% pasien pengguna NSAID mengalami ulkus aktif dengan persentase yang tinggi untuk mengalami erosi yang kurang serius. Perdarahan lambung atau usus dapat terjadi akibat NSAID. Lansia terutama rentan terhadap cedera GI akibat NSAID. Obat lain atau makanan dihubungkan dengan perkembangan ulkus termasuk kafein, alkohol, dan nikotin. Obat-obat ini tampaknya juga mencederai perlindungan lapisan mukosa. Kelebihan Asam sebagai Penyebab Ulkus
Pembentukan asam di lambung penting untuk mengaktifkan enzim pencernaan lambung. Asam hidroklorida (HCl) dihasilkan oleh sel-sel parietal sebagai respons terhadap makanan tertentu, hormon (termasuk gastrin), histamin, dan stimulasi parasimpatis. Makanan dan obat seperti kafein dan alkohol menstimulasi sel-sel parietal untuk menghasilkan asam. Sebagian individu memperlihatkan reaksi berlebihan pada selsel perietalnya terhadap makanan atau zat tersebut, atau mungkin mereka memiliki jumlah sel parietal yang lebih banyak dari normal sehingga menghasilkan lebih banyak asam. Aspirin bersifat asam, yang dapat langsung mengiritasi atau mengerosi lapisan lambung. Hormon lambung gastrin juga menstimulasi produksi asam, sehingga apa pun yang dapat meningkatkan sekresi gastrin dapat menyebabkan produksi asam yang berlebihan. Contoh utama dari
kondisi ini adalah sindrom ZOllinger-Ellison, penyakit yang ditandai dengan pertumbuhan tumor di sel-sel endokrin penghasil gastrin. Penyebab lain kelebihan asam antara lain stimulasi vagal yang berlebihan pada sel parietal yang terlihat setelah cedera atau trauma otak. Ulkus yang berkembang dalam keadaan seperti ini disebut ulkus Cushing. Stimulasi terhadap vagus yang berlebihan selama setres psikologis juga dapat menyebabkan produksi Hcl yang berlebihan. Peningkatan Penyaluran Asam sebagai Penyebab Ulkus Duodenum
Perpindahan isi lambung yang terlalu cepat ke duodenum dapat memperberat kerja lapisan mukus protektif di duodenum. Hal ini terjadi pada iritasi lambung oleh makanan tertentu atau mikroorganisme, serta sekresi gastrin yang berlebihan atau distensi abnormal. Perpindahan isi lambung yang terlalu cepat ke dalam usus juga terjadi pada keadaan yang disebut dumping syndrome atau sindrom limpah. Sindrom limpah terjadi jika kemampuan lambung untuk menahan dan secara lambat mengeluarkan kimus ke dalam duodenum terganggu. Salah satu penyebab sindrom limpah adalah pengangkatan secara bedah sebagian besar lambung. Sindrom limpah tidak hanya mengakibatkan perpindahan isi lambung yang cepat ke usus, tetapi juga dapat menyebabkan hipotensi kardiovaskuler. Hipotensi terjadi karena perpindahan berbagai macam partikel makanan ke usus semuanya dalam satu waktu mengakibatkan sebagian besar air di sirkulasi pindah ke usus melalui proses osmosis d. patofisiologi - Faktor yang mempengaruhi terjadinya erosi dan ulkus pada saluran pencernaan bagian atas adalah perimbangan antara faktor agresif (asam dan pepsin) dan faktor pertahanan (defensif) dari mukosa. Faktor pertahanan ini antara lain adalah pembentukan dan sekresi mukus, sekresi bikarbonat, aliran darah mukosa dan difusi kembali ion hidrogen pada epitel serta regenerasi epitel. - Di samping kedua faktor tadi ada faktor yang merupakan faktor predisposisi (kontribusi) untuk terjadinya tukak peptik antara lain daerah geografis, jenis kelamin, faktor stress, herediter, merokok, obat-obatan dan infeksi bakteria Faktor Kontribusi Geografis Herediter Obat-obatan Pembentukan dan sekresi mukus Aliran darah mukosa kegenerasi epitel Jenis kelamin Psikosomatik Merokok Sekresi bikarbonat Infeksi bakteria Lain-lain
FAKTOR AGRESIF Asam dan Pepsin Peranan asam dan pepsin dalam hal patofisiologi ulkus peptikum telah banyak dipelajari secara intensif. Pepsin adalah suatu enzim yang bekerja sama dengan asam klorida (HCl) yang dihasilkan oleh lapisan lambung untuk mencerna makanan, terutama protein. Asam hidroklorida disekresikan secara kontinyu, tetapi sekresi meningkat karena mekanisme neurogenik dan hormonal yang dimulai dari rangsangan lambung dan usus. Peranan faktor agresif untuk terjadinya ulkus peptikum secara jelas belum terungkap secara keseluruhan, walaupun pada penderita ulkus duodenum peranan asam memegang peranan penting, mungkin dengan kombinasi faktor lain seperti meningkatnya sekresi sel parietal, meningkatnya sekresi lambung seperti gastrin, asetilkolin atau histamin. Peningkatan asam akan merangsang syaraf kolinergik dan syaraf simpatik. Perangsangan terhadap kolinergik akan berakibat terjadinya peningkatan motilitas sehingga menimbulkan rasa nyeri, sedangkan rangsangan terhadap syaraf simpatik dapat mengakibatkan reflek spasme esophageal sehingga timbul regurgitasi asam Hcl yang menjadi pencetus timbulnya rasa nyeri berupa rasa panas seperti terbakar. Selain itu, rangsangan terhadap syaraf sympatik juga dapat mengakibatkan terjadinya pilorospasme yang berlanjut menjadi pilorustenosis yang berakibat lanjut makanan dari lambung tidak bisa masuk ke saluran berikutnya. Oleh karena itu pada penderita ulkus peptikum setelah makan mengalami mual, anoreksia, kembung dan kadang vomitus. Resiko terjadinya kekurangan nutrisi bisa terjadi sebagai manifestasi dari gejala-gejala tersebut. Pada penderita tukak lambung mengalami peningkatan pepsin yang berasal dari pepsinogen. Pepsin menyebabkan degradasi mucus yang merupakan salah satu factor lambung. Oleh karena itu terjadilah penurunan fungsi sawar sehingga mengakibatkan penghancuran kapiler dan vena kecil. Bila hal ini terus berlanjut akan dapat memunculkan komplikasi berupa pendarahan Yang khas pada penderita ulkus duodenum adalah peningkatan asam lambung pada keadaan basal dan meningkatnya asam lambung pada stimulasi atau lamanya peningkatan asam setelah makan. Selain itu terlihat peningkatan motilitas di samping efek pepsin dan asam empedu yang bersifat toksik pada mukosa duodenum. Tukak lambung berbeda dengan tukak duodenum karena abnormalitas asam tidak begitu memegang peranan penting, barangkali mekanisme pertahanan mukosa lebih penting (faktor defensit); antara lain gangguan motilitas lambung yang menyebabkan refluks empedu dari duodenum ke lambung, perlambatan pengosongan lambung.
MEKANISME PERTAHANAN MUKOSA (FAKTOR DEFENSIF) Dibanding dengan faktor agresif, maka gangguan faktor pertahanan mukosa lebih penting untuk terjadinya ulkus peptikum. Apapun yang menurunkan mukosa lambung atau yang merusak mukosa lambung adalah ulserogenik, salisilat dan obat antiinflamasi non steroid lain, alcohol, dan obat anti inflamasi masuk dalam kategori ini. Sindrom Zollinger-Ellison (gastrinoma)dicurigai bila pasien datang dengan ulkus peptikum berat atau ulkus yang tidak sembuh dengan terapi medis standar. Epitel saluran pencernaan mempertahankan integritasnya melalui beberapa cara, antara lain sitoproteksi seperti pembentukan dan sekresi mukus, sekresi bikarbonat dan aliran darah. Di samping itu ada beberapa mekanisme protektif di dalam mukosa epitel sendiri antara lain pembatasan dan mekanisme difusi balik ion hidrogen melalui epitel, netralisasi asam oleh
bikarbonat dan proses regenerasi epitel. Semua faktor tadi mempertahankan integritas jaringan mukosa saluran cerna; berkurangnya mukosa yang disebabkan oleh satu atau beberapa faktor mekanisme pertahanan mukosa akan menyebabkan timbulnya ulkus peptikum. - Jadi terlihat bahwa untuk terjadinya ulkus peptikum selain adanya faktor agresif (asam dan pepsin) dan yang lebih penting adalah integritas faktor pertahanan mukosa (defensif) saluran cerna; jika ini terganggu maka baru timbul ulkus peptikum. a. Pembentukan dan Sekresi Mukus - Mukus menutupi lumen saluran pencemaan yang berfungsi sebagai proteksi mukosa. Fungsi mukus sebagai proteksi mukosa : - Pelicin yang menghambat kerusakan mekanis (cairan dan benda keras). - Barier terhadap asam. - Barier terhadap enzim proteolitik (pepsin). - Pertahanan terhadap organisme patogen. b. Fungsi mukus selain sebagai pelicin, tetapi juga sebagai netralisasi difusi kembali ion hidrogen dari lumen saluran pencernaan. - Sekresi Bikarbonat Tempat terjadinya sistim bufer asam di lambung dan duodenum masih kontroversial, menurut pandangan sebelumnya netralisasi asam oleh bikarbonat terjadi di mukus dan bikarbonat berasal dari sel epitel yang disekresi secara transport aktif. Pandangan lain adalah bahwa efek sitoprotektif bikarbonat terjadi pada permukaan membran epitel. Aliran Darah Mukosa
Integritas mukosa lambung terjadi akibat penyediaan glukosa dan oksigen secara terus menerus dan aliran darah mukosa mempertahankan mukosa lambung melalui oksigenasi jaringan yang memadai dan sebagai sumber energi. Selain itu fungsi aliran darah mukosa adalah untuk membuang atau sebagai bufer difusi kembali dari asam. Mekanisme Permeabilitas Ion Hidrogen
Proteksi untuk mencapai mukosa dan jaringan yang lebih dalam diperoleh dari resistensi elektris dan permeabilitas ion yang selektif pada mukosa. Pada binatang percobaan terlihat esofagus dan fundus lambung kurang permeabilitasnya dibanding dengan antrum lambung dan duodenum. Pergerakan ion hidrogen antar epitel dipengaruhi elektrisitas negatif pada lumen; kation polivalen (Ca++ Mg++ dan Al++) dapat menutupi tekanan elektris negatif dari ion hidrogen sehingga mempunyai efek pada pengobatan tukak peptik. Regenerasi Epitel
Mekanisme proteksi terakhir pada saluran cerna adalah proses regenerasi sel (penggantian sel epitel mukosa kurang dari 48 jam). Kerusakan sedikit pada mukosa (gastritis/duodenitis) dapat diperbaiki dengan mempercepat penggantian sel-sel yang rusak. Respons kerusakan mukosa (ulserasi) pada manusia belum jelas. Obat-obatan golongan NSAID (aspirin), alcohol, garam empedu, dan obat-obatan lain yang merusak mukosa lambung, mengubah permeabilitas sawar epitel, memungkinkan difusi balik asam klorida dengan akibat kerusakan jaringan (mukosa) dan khususnya pembuluh darah. Hai
ini mengakibatkan pengeluaran histamin. Histamine akan merangsang sekresi asam dan meningkatkan pepsin dari pepsinogen. Histamine ini akan mengakibatkan juga peningkatan vasodilatasi kapiler sehingga membrane kapiler menjadi permeable terhadap protein, akibatnya sejumlah protein hilang dan mukosa menjadi edema Pendapat lain yang berbeda adalah penyebab lain dari ulserasi mukosa. Biasanya ulserasi mukosa dengan syok ini menimbulkan penurunan aliran darah mukosa lambung. Selain itu jumlah besar pepsin dilepaskan. Kombinasi iskemia, asam dan pepsin menciptakan suasana ideal untuk menghasilkan ulserasi. Ulkus stress harus dibedakan dari ulkus cushing dan ulkus curling, yaitu dua tipe lain dari ulkus lambung. Ulkus cushing umum terjadi pada pasien dengan trauma otak. Ulkus ini dapat terjadi pada esophagus, lambung, atau duodenum, dan biasanya lebih dalam dan lebih penetrasi daripada ulkus stress. Ulkus curling sering terlihat kira-kira 72 jam setelah luka bakar luas. Ulkus stress adalah istilah yang diberikan pada ulserasi mukosa akut dari duodenal atau area lambung yang terjadi setelah kejadian penuh stress secara fisiologis. Kondisi stress seperti luka bakar, syok, sepsis berat, dan trauma dengan organ multiple dapat menimbulkan ulkus stress. Bila kondisi stress berlanjut ulkus meluas. Bila pasien sembuh, lesi sebaliknya.
PERANAN PROSTAGLANDIN Prostaglandin barangkali mempunyai peranan penting untuk mempertahankan mukosa saluran cerna terhadap pengaruh sekitarnya. Banyak zat iritan yang didapatkan pada mukosa saluran cerna yang merusak epitel bila sekresi prostaglandin terganggu. Prostaglandin seri A dan E telah diketahui sejak 1967 menghambat sekresi asam lambung dan dapat mencegah tukak peptik, prostaglandin pada binatang dan manusia juga meningkatkan sekresi mukus. Prostaglandin telah diyakini mempertahankan integritas saluran cema dengan cara regulasi sekresi asam lambung, sekresi mukus, bikarbonat dan aliran darah mukosa. Mekanisme Anti Ulkus Peptikum Dari Prostaglandin
Sitoprotektif : a. Sekresi mukus. b. Sekresi bikarbonat. c. Aliran darah lambung. Inhibisi sekresi asam. Pada penelitian ternyata sekresi bikarbonat meningkat setelah pemberian PGE2 (prostalgadin E2). Prostaglandin E merupakan vasodilator yang poten. Selain mempunyai sifat sitoprotektif, PGE 1 dan PGE 2 mempunyai efek menghambat sekresi lambung. Dari penelitian klinis dengan berbagai macam sitoprotektif terlihat bahwa prostaglandin E sangat berfaedah mencegah efek toksik obat antiinflamasi non-steroid (menghambat sintesa prostaglandin) atau alkohol. Pada suatu penelitian didapatkan aktivitas sintesa prostaglandin pada mukosa bulbus duodenum selama puasa lebih tinggi pada penderita tukak duodenum dari kontrol. Hasil rasio total prostaglandin setelah makan dan sebelum makan lebih rendah pada penderita tukak duodenum dari pada penderita normal. Pada suatu penelitian penderita dengan tukak lambung dan orang normal kadar prostaglandin jaringan di daerah antrum dan korpus lambung pada tukak lambung didapatkan lebih rendah dari orang normal. Sedangkan pada tukak
lambung yang menyembuh didapatkan kadar prostaglandin jaringan lebih tinggi dari yang tidak sembuh. FAKTOR KONTRIBUSI ATAU PREDISPOSISI Faktor kontribusi/predisposisi antara lain letak geografis, jenis kelamin, faktor psikosomatik, herediter, merokok, obat dan faktor lainnya. Letak geografis mempengaruhi adanya tukak peptik dan mengenai jenis kelamin didapatkan pria lebih banyak pada tukak peptik. Faktor psikosomatik sangat mempengaruhi timbulnya suatu tukak peptik dan secara umum dipercaya bahwa konflik dapat memegang peranan untuk timbulnya tukak peptik pada penderita yang mempunyai faktor predisposisi. Faktor herediter: tukak peptik lebih sering terjadi 23 kali dari keluarganya yang mendapat tukak peptik dibanding dari populasi normal. Pada golongan darah O didapatkan 30 40% lebih sering dari golongan darah lainnya dan tukak peptiknya lebih sering di duodenum. Pengaruh merokok terlihat pada penelitian epidemiologik; perokok lebih sering menderita tukak peptik (pria : wanita berbanding 2,6 : 1,6) dan juga memperpendek residif. Obat-obat yang mempengaruhi timbulnya tukak peptik antara lain aspirin yang diketahui menghambat sintesis prostaglandin. Selain itu obat anti inflamasi non-steroid juga dapat merusak mukosa dan menghambat sekresi prostaglandin. Sekarang tidak terbukti bahwa terdapat hubungan antara infeksi Campylobacter (Helicobacter pylori) dengan gastritis dan ulkus peptikum.
(http://sikkahoder.blogspot.com/2012/09/ulkus-peptikum-patofisiologi-dan.html#.UZOm6aKSIrU) Patofisiologi Ulkus peptikum terjadi pada mukosa gastroduodenal karena jaringan ini tidak dapat menahan kerja asam lambung pencernaan(asam hidrochlorida dan pepsin). Erosi yang terjadi berkaitan dengan peningkatan konsentrasi dan kerja asam peptin, atau berkenaan dengan penurunan pertahanan normal dari mukosa. Mukosa yang rusak tidak dapat mensekresi mukus yang cukup bertindak sebagai barier terhadap asam klorida. Sekresi lambung terjadi pada 3 fase yang serupa : 1.Sefalik Fase pertama ini dimulai dengan rangsangan seperti pandangan, bau atau rasa makanan yang bekerja pada reseptor kortikal serebral yang pada gilirannya merangsang saraf vagal. Intinya, makanan yang tidak menimbulkan nafsu makan menimbulkan sedikit efek pada sekresi lambung. Inilah yang menyebabkan makanan sering secara konvensional diberikan pada pasien dengan ulkus peptikum. Saat ini banyak ahli gastroenterology menyetujui bahwa diet saring mempunyai efek signifikan pada keasaman lambung atau penyembuhan ulkus. Namun, aktivitas vagal berlebihan selama malam hari saat lambung kosong adalah iritan yang signifikan. 2.Fase lambung Pada fase ini asam lambung dilepaskan sebagai akibat dari rangsangan kimiawi dan mekanis terhadap reseptor dibanding lambung. Refleks vagal menyebabkan sekresi asam sebagai respon terhadap distensi lambung oleh makanan. 3.Fase usus Makanan dalam usus halus menyebabkan pelepasan hormon(dianggap menjadi gastrin) yang pada waktunya akan merangsang sekresi asam lambung. Pada manusia, sekresi lambung adalah campuran mukokolisakarida dan mukoprotein yang disekresikan secara kontinyu melalui kelenjar mukosa. Mucus ini mengabsorpsi pepsin dan melindungi mukosa terhadap asam. Asam hidroklorida disekresikan secara kontinyu, tetapi sekresi meningkat karena mekanisme neurogenik dan hormonal yang dimulai dari rangsangan lambung dan
usus. Bila asam hidroklorida tidak dibuffer dan tidak dinetralisasi dan bila lapisan luar mukosa tidak memberikan perlindungan asam hidroklorida bersama dengan pepsin akan merusak lambung. Asam hidroklorida kontak hanya dengan sebagian kecil permukaan lambung. Kemudian menyebar ke dalamnya dengan lambat. Mukosa yang tidak dapat dimasuki disebut barier mukosa lambung. Barier ini adalah pertahanan untama lambung terhadap pencernaan yang dilakukan oleh sekresi lambung itu sendiri. Factor lain yang mempengaruhi pertahanan adalah suplai darah, keseimbangan asam basa, integritas sel mukosa, dan regenerasi epitel. Oleh karena itu, seseorang mungkin mengalami ulkus peptikum karena satu dari dua factor ini : 1. hipersekresi asam pepsin 2. kelemahan barier mukosa lambung Apapun yang menurunkan yang mukosa lambung atau yang merusak mukosa lambung adalah ulserogenik, salisilat dan obat antiinflamasi non steroid lain, alcohol, dan obat antiinflamasi masuk dalam kategori ini. Sindrom Zollinger-Ellison (gastrinoma) dicurigai bila pasien datang dengan ulkus peptikum berat atau ulkus yang tidak sembuh dengan terapi medis standar. Sindrom ini diidentifikasi melalui temuan berikut : hipersekresi getah lambung, ulkus duodenal, dan gastrinoma(tumor sel istel) dalam pancreas. 90% tumor ditemukan dalam gastric triangle yang mengenai kista dan duktus koledokus, bagian kedua dan tiga dari duodenum, dan leher korpus pancreas. Kira-kira dari gastrinoma adalah ganas(maligna). Diare dan stiatore(lemak yang tidak diserap dalam feces)dapat ditemui. Pasien ini dapat mengalami adenoma paratiroid koeksisten atau hyperplasia, dan karenanya dapat menunjukkan tanda hiperkalsemia. Keluhan pasien paling utama adalah nyeri epigastrik. Ulkus stress adalah istilah yang diberikan pada ulserasi mukosa akut dari duodenal atau area lambung yang terjadi setelah kejadian penuh stress secara fisiologis. Kondisi stress seperti luka bakar, syok, sepsis berat, dan trauma dengan organ multiple dapat menimbulkan ulkus stress. Endoskopi fiberoptik dalam 24 jam setelah cedera menunjukkan erosi dangkal pada lambung, setelah 72 jam, erosi lambung multiple terlihat. Bila kondisi stress berlanjut ulkus meluas. Bila pasien sembuh, lesi sebaliknya. Pola ini khas pada ulserasi stress. Pendapat lain yang berbeda adalah penyebab lain dari ulserasi mukosa. Biasanya ulserasi mukosa dengan syok ini menimbulkan penurunan aliran darah mukosa lambung. Selain itu jumlah besar pepsin dilepaskan. Kombinasi iskemia, asam dan pepsin menciptakan suasana ideal untuk menghasilkan ulserasi. Ulkus stress harus dibedakan dari ulkus cushing dan ulkus curling, yaitu dua tipe lain dari ulkus lambung. Ulkus cushing umum terjadi pada pasien dengan trauma otak. Ulkus ini dapat terjadi pada esophagus, lambung, atau duodenum, dan biasanya lebih dalam dan lebih penetrasi daripada ulkus stress. Ulkus curling sering terlihat kira-kira 72 jam setelah luka bakar luas. (http://harnawatiaj.wordpress.com/2008/02/21/ulkus-peptikum/ ) e. Manifestasi Nyeri abdomen seperti terbakar (dispepsia) sering terjadi di malam hari. Nyeri biasanya terletak di area tengah epigastrium, dan sering bersifat ritmik Nyeri yang terjadi ketika lambung kosong (sebagai contoh di malam hari) sering menjadi tanda ulkus duodenum, dan kondisi ini adalah yang paling sering terjadi Nyeri yang terjadi segera setelah atau selama malam adalah ulkus gaster. Kadang, nyeri dapat menyebar ke punggung atau bahu. Nyeri sering hilang-timbul: nyeri sering terjadi setiap hari selama beberapa minggu kemudian menghilang sampai periode perburukan selanjutnya Penurunan berat badan juga biasanya menyertai ulkus gaster. Penambahan berat badan dapat terjadi bersamaan dengan ulkus duodenum akibat makan dapat meredakan rasa tidak nyaman. f. Diagnosis dan diagnosis banding
1. 2. 3. 4. 5.
DIAGNOSIS
Anamnesa a. Nyeri ulu hati b. Penurunan berat badan c. Nyeri tekan epigastrium Pemeriksaan Fisik Pemeriksaan fisik dapat menunjukkan adanya nyeri, nyeri tekan epigastrik atau distensi abdominal. Bising usus mungkin tidak ada. Pemeriksaan Penunjang a. Endoskopi adalah suatu prosedur dimana sebuah selang lentur dimasukkan melalui mulut dan bisa melihat langsung ke dalam lambung. Endoskopi GI atas digunakan untuk mengidentifikasi perubahan inflamasi, ulkus dan lesi. Melalui endoskopi mukosa dapat secara langsung dilihat dan biopsy didapatkan. Pada pemeriksaan endoskopi, bisa diambil contoh jaringan untuk keperluan biopsi. Keuntungan dari endoskopi: - lebih dapat dipercaya untuk menemukan adanya ulkus dalam duodenum dan dinding belakang lambung dibandingkan dengan pemeriksaan rontgen - lebih bisa diandalkan pada penderita yang telah menjalani pembedahan lambung - bisa digunakan untuk menghentikan perdarahan karena ulkus. b. Pemeriksaan dengan barium (juga disebut barium swallow atau seri saluran pencernaan atas) dilakukan jika ulkus tidak dapat ditemukan dengan endoskopi, namun endoskopi adalah prosedur diagnostic pilihan. c. Pemeriksaan sekretori lambung merupakan nilai yang menentukan dalam mendiagnosis aklorhidria(tidak terdapat asam hdroklorida dalam getah lambung) dan sindrom zollingerellison. Nyeri yang hilang dengan makanan atau antasida, dan tidak adanya nyeri yang timbul juga mengidentifikasikan adanya ulkus. Nyeri lambung yang khas merupakan petunjuk adanya ulkus. Diperlukan beberapa pemeriksaan untuk memperkuat diagnosis karena kanker lambung juga bisa menyebabkan gejala yang sama. d. Analisa lambung merupakan suatu prosedur dimana cairan lambung dihisap secara langsung dari lambung dan duodenum sehingga jumlah asam bisa diukur. Prosedur ini dilakukan hanya jika ulkusnya berat atau berulang atau sebelum dilakukannya pembedahan. e. Pemeriksaan darah tidak dapat menentukan adanya ulkus, tetapi hitung jenis darah bisa menentukan adanya anemia akibat perdarahan ulkus. Pemerisaan darah lainnya bisa menemukan adanya Helicobacter pylori. f. Adanya H. Pylory dapat ditentukan dengan biopsy dan histology melalui kultur, meskipun hal ini merupakan tes laboratorium khusus. Ada juga tes pernafasan yang mendeteksi H. Pylori, serta tes serologis terhadap antibody pada antigen H. Pylori. DIAGNOSIS BANDING a. Gastroesophageal Reflux Disease (GERD) dapat menjadi salah satu diagnosis banding. Umumnya, penderita penyakit ini sering melaporkan nyeri abdomen bagian atas epigastrum/ulu hati yang dapat ataupun regurgitasi asam. b. Irritable bowel syndrome (IBS) yang ditandai dengan nyeri abdomen (perut) yang rekuren, yang berhubungan dengan buang air besar (defekasi) yang tidak teratur dan perut
kembung.Kurang lebih sepertiga pasien dispepsia fungsional memperlihatkan gejala yang sama dengan IBS. Sehingga dokter harus selalu menanyakan pola defekasi kepada pasien untuk mengetahui apakah pasien menderita dispepsia fungsional atau IBS. c. Pankreatitis kronik juga dapat dipikirkan. Gejalanya berupa nyeri abdomen atas yang hebat dan konstan. Biasanya menyebar ke belakang.Obat-obatan juga dapat menyebabkan sindrom dispepsia, seperti suplemen besi atau kalium, digitalis, teofilin, antibiotik oral, terutama eritromisin dan ampisilin. Mengurangi dosis ataupun menghentikan pengobatan dapat mengurangi keluhan dispepsia. d. Penyakit psikiatrik juga dapat menjadi penyebab sindrom dispesia. Misalnya pada pasien gengan keluhan multisistem yang salah satunya adalah gejala di abdomen ternyata menderita depresi ataupun gangguan somatisasi. Gangguan pola makan juga tidak boleh dilupakan apalagi pada pasien usia remaja dengan penurunan berat badan yang signifikan. e. Diabetes Mellitus (DM) dapat menyebabkan gastroparesis yang hebat sehingga timbul keluhan rasa penuh setelah makan, cepat kenyang, mual, dan muntah. Lebih jauh diabetik radikulopati pada akar saraf thoraks dapat menyebabkan nyeri abdomen bagian atas. Gangguan metabolisme, seperti hipotiroid dan hiperkalsemia juga dapat menyebabkan nyeri abdomen bagian atas. f. Penyakit jantung iskemik kadang-kadang timbul bersamaan dengan gejala nyeri abdomen bagian atas yang diinduksi oleh aktivitas fisik. Nyeri dinding abdomen yang dapat disebabkan oleh otot yang tegang, saraf yang tercepit, ataupun miositis dapat membingungkan dengan dispepsia fungsional. Cirinya terdapat tenderness terlokalisasi yang dengan palpasi akan menimbulkan rasa nyeri dan kelembekan tersebut tidak dapat dikurangi atau dihilangkan dengan meregangkan otot-otot abdomen. g. Penatalaksanaan dan pencegahan Salah satu segi pengobatan ulkus duodenalis atau ulkus gastrikum adalah menetralkan atau mengurangi keasaman lambung. Proses ini dimulai dengan menghilangkan iritan lambung (misalnya obat anti peradangan non-steroid, Alkohol dan nikotin). Makanan cair tidak mempercepat penyembuhan maupun mencegah kambuhnya ulkus. Tetapi penderita hendaknya menghindari makanan yang tampaknya menyebabkan semakin memburuknya nyeridanperutkembung. ANTASID Antasid mengurangi gejala, mempercepat penyembuhan dan mengurangi jumlah angka kekambuhan dari ulkus. Sebagian besar antasid bisa diperoleh tanpa resep dokter. Kemampuan antasid dalam menetralisir asam lambung bervariasi berdasarkan jumlah antasid yang diminum, penderita dan waktu yang berlainan pada penderita yang sama. Pemilihan antasid biasanya berdasarkan kepada rasa, efek terhadap saluran pencernaan, harga dan efektivitasnya. Tablet mungkin lebih disukai, tetapi tidak seefektif obat sirup. a. Antasid yang dapat diserap Obat ini dengan segera akan menetralkan seluruh asam lambung. Yang paling kuat adalah natrium bikarbonat dan kalsium karbonat, yang efeknya dirasakan segera setelah obat diminum. Obat ini diserap oleh aliran darah, sehingga pemakaian terus menerus bisa menyebabkan perubahan dalam keseimbangan asam-basa darah dan menyebabkan terjadinya alkalosis (sindroma alkali-susu). Karena itu obat ini biasanya tidak digunakan dalam jumlah besar selama lebih dari beberapa hari. b. Antasid yang tidak dapat diserap Obat ini lebih disukai karena efek sampingnya lebih sedikit, tidak menyebabkan alkalosis. Obat ini berikatan dengan asam lambung membentuk bahan yang bertahan di dalam lambung, mengurangi
aktivitas cairan-cairan pencernaan dan mengurangi gejala ulkus tanpa menyebabkan alkalosis. Tetapi antasid ini mempengaruhi penyerapan obat lainnya (misalnya tetracycllin, digoxin dan zat besi) ke dalam darah. c. Alumunium Hdroksida. Merupakan antasid yang relatif aman dan banyak digunakan. Tetapi alumunium dapat berikatan dengan fosfat di dalam saluran pencernaan, sehingga mengurangi kadar fosfat darah dan mengakibatkan hilangnya nafsu makan dan lemas. Resiko timbulnya efek samping ini lebih besar pada penderita yang juga alkoholik dan penderita penyakit ginjal (termasuk yang menjalani hemodialisa). Obat ini juga bisa menyebabkan sembelit. d. Magnesium Hidroksida. Merupakan antasid yang lebih efektif daripada alumunium hidroksida. Dosis 4 kali 1-2 sendok makan/hari biasanya tidak akan mempengaruhi kebiasaan buang air besar; tetapi bila lebih dari 4 kali bisa menyebabkan diare. Sejumla kecil magnesium diserap ke dalam darah, sehingga obat ini harus diberikan dalam dosis kecil kepada penderita yang mengalami kerusakan ginjal. Banyak antasid yang mengandung magnesium dan alumunium hidroksida. OBAT-OBAT ULKUS Ulkus biasanya diobati minimal selama 6 minggu dengan obat-obatan yang mengurangi jumlah asam di dalam lambung dan duodenum. Obat ulkus bisa menetralkan atau mengurangi asam lambung dan meringankan gejala, biasanya dalam beberapa hari. a. Sucralfate Cara kerjanya adalah dengan membentuk selaput pelindung di dasar ulkus untuk mempercepat penyembuhan. Sangat efektif untuk mengobati ulkus peptikum dan merupakan pilihan kedua dari antasid. Sucralfate diminum 3-4 kali/hari dan tidak diserap ke dalam darah, sehingga efek sampingnya sedikit, tetapi bisa menyebabkan sembelit. b. Antagonis H2 Contohnya adalah cimetidine, ranitidine, famotidine dan nizatidine. Obat ini mempercepat penyembuhan ulkus dengan mengurangi jumlah asam dan enzim pencernaan di dalam lambung dan duodenum. Diminum 1 kali/hari dan beberapa diantaranya bisa diperoleh tanpa resep dokter. Pada pria cimetidine bisa menyebabkan pembesaran payudara yang bersifat sementara dan jika diminum dalam waktu lama dengan dosis yang tinggi bisa menyebabkan impotensi. Perubahan mental (terutama pada penderita usia lanjut), diare, ruam, demam dan nyeri otot telah dilaporkan terjadi pada 1% penderita yang mengkonsumsi cimetidine. Jika penderita mengalami salah satu dari efek samping tersebut diatas, maka sebaiknya cimetidine diganti dengan antagonis H2 lainnya. Cimetidine bisa mempengaruhi pembuangan obat tertentu dari tubuh (misalnya teofilin untuk asma, warfarin untuk pembekuan darah dan phenytoin untuk kejang). c. Omeprazole dan Iansoprazole Merupakan obat yang sangat kuat menghambat pembentukan enzim yang diperlukan lambung untuk membuat asam. Obat ini dapat secara total menghambat pelepasan asam dan efeknya berlangsung lama. Terutama efektif diberikan kepada penderita esofagitis dengan atau tanpa ulkus esofageal dan penderita penyakit lainnya yang mempengaruhi pembentukan asam lambung (misalnya sindroma Zollinger-Ellison). d. Antibiotik Digunakan bila penyebab utama terjadinya ulkus adalah Helicobacter pylori. Pengobatan terdiri dari satu macam atau lebih antibiotik dan obat untuk mengurangi atau menetralilsir asam lambung. Yang paling banyak digunakan adalah kombinasi bismut subsalisilat (sejenis sucralfate) dengan tetracyclin dan metronidazole atau amoxycillin. Kombinasi efektif lainnya adalah omeprazole dan antibiotik.
Pengobatan ini bisa mengurangi gejala ulkus, bahkan jika ulkus tidak memberikan respon terhadap pengobatan sebelumnya atau jika ulkus sering mengalami kekambuhan. e. Misopros Digunakan untuk mencegah ulkus gastrikum yang disebabkan oleh obat-obat anti peradangan nonsteroid. Obat ini diberikan kepada penderita artritis yang mengkonsumsi obat anti peradangan nonsteroid dosis tinggi. Tetapi obat ini tidak digunakan pada semua penderita artritis tersebut karena menyebabkan diare (pada 30% penderita). PEMBEDAHAN Jarang diperlukan pembedahan untuk mengatasi ulkus karena pemberian obat sudah efektif. Pembedahan terutama dilakukan untuk: a. Mengatasi komplikasi dari ulkus peptikum (misalnya prforasi, penyumbatan yang tidak memberikan respon terhadap pemberian obat atau mengalami kekambuhan) b. 2 kali atau lebih perdarahan karena ulkus c. Ulkus gastrikum yang dicurigai akan menjadi ganas d. Ulkus peptikum yang berat dan sering kambuhan. Tetapi setelah dilakukan pembedahan, ulkus masih dapat kambuh dan dapat timbul masalah-masalah lain seperti pencernaan yang buruk, anemia dan penurunan berat badan. PENCEGAHAN Diet merupakan peranan yang terpenting. Pada garis besarnya yang dipakai ialah cara pemberian diet seperti yang diajukan oleh Sippy 1915 hingga dikenal pula Sippys diet. Sekarang lebih dikenal dengan diet lambung yang sudah disesuaikan dengan masyarakat Indonesia. Dasar diet tersebut ialah makan sedikit dan berulang kali, makan makanan yang mengandung susu dalam porsi kecil. Jadi makanan yang dimakan harus lembek, mudah dicerna, tidak merangsang, dan kemungkinan dapat menetralisir HCl. Pemberiannya dalam porsi kecil dan berulang kali. Dilarang makan pedas, asam, alkohol. h. Prognosis Dispepsia fungsional yang ditegakkan setelah pemeriksaan klinis dan penunjang yang akurat mempunyai prognosis yang baik. i. Komplikasi Perdarahan gastrointestinal adalah komplikasi yang paling umum. Perdarahan besar mendadak dapat mengancam jiwa. Ini terjadi ketika ulkus mengikis salah satu pembuluh darah. Perforasi (lubang di dinding) sering mengarah ke konsekuensi bencana. Erosi dinding gastrousus oleh ulkus menyebabkan tumpahan isi perut atau usus ke dalam rongga perut. Perforasi pada permukaan anterior perut menyebabkan peritonitis akut, awalnya kimia dan kemudian bakteri peritonitis. Tanda pertama adalah sering nyeri perut tiba-tiba intens. Perforasi dinding posterior menyebabkan pankreatitis, sakit dalam situasi ini sering menjalar ke punggung. Penetrasi adalah ketika ulkus berlanjut ke organ-organ yang berdekatan seperti hati dan pankreas. Jaringan parut dan pembengkakan karena ulkus menyebabkan penyempitan di duodenum dan obstruksi lambung. Pasien sering menyajikan dengan muntah-muntah hebat.
1.
2.
3. 4.
5. Kanker termasuk dalam diagnosis diferensial (dijelaskan oleh biopsi), Helicobacter pylori sebagai faktor etiologi sehingga 3 sampai 6 kali lebih mungkin mengembangkan kanker perut dari ulkus. j. Epidemiologi Ulkus peptikum sangat jarang terjadi pada bayi dan anak dibanding dewasa, namun insiden yang pasti belum diketahui. Pada kelompok anak, usia yang paling sering dikenai adalah 12-18 tahun; laki-laki lebih banyak dibanding perempuan. (http://www.idai.or.id/saripediatri/pdfile/3-4-5.pdf) Kejadian tukak lambung terjadi di seluruh dunia dengan prevalensi yang berbeda-beda tergantung pada social ekonomi,demografi, dijumpai lebih banyak pada pria meningkat pada usia lanjut dan kelompok social ekonomi rendah dengan puncak decade ke-6. Insidensi atau kekambuhan saat ini menurun sejak ditemukan kuman H.pylori sebgai penyebab dan dilakukan terapi eradikasi. Secara klinik tukak di duodenum lebih sering dijumpai daripada tukak lambung. Sebaliknya di Indonesia, tukak lambung lebih banyak dijumpai daripada tukak duodenum. Tukak di lambung 60% pada antrum, 25% pada krvatura minor. Tukak lebih sering terjadi pada pria dibanding wanita (1,3 : 1). Walaupun dapat terjadi pada semua kelompok umur. Tukak duodenum lebih sering terjadi pada kelompok umur 30-55 tahun dan untuk tukak labung pada usia 55-70 tahun. Lebih sering pada penderita yang merokok, dan pemakai rutin obat OAINS. Peranan alcohol, diet dan stress masih diperdebatkan. Kejadian tukak duodenum masih diperdebatkan, sedangkan tukak lambung karena pemakaian OAINS yang luas dan aspirin dosis rendah menjadi semakin banyak.
Anda mungkin juga menyukai
- Defans Muscular GaluhDokumen1 halamanDefans Muscular Galuhlusycristi100% (1)
- Tugas KulitDokumen25 halamanTugas KulitlusycristiBelum ada peringkat
- Tugas KulitDokumen31 halamanTugas KulitlusycristiBelum ada peringkat
- Tugas KulitDokumen29 halamanTugas KulitlusycristiBelum ada peringkat
- Referensi AnemiaDokumen10 halamanReferensi AnemialusycristiBelum ada peringkat
- New TugasDokumen44 halamanNew TugaslusycristiBelum ada peringkat
- SK 1 Blok NeuroDokumen15 halamanSK 1 Blok NeurolusycristiBelum ada peringkat
- Git Sk. 2 Hepatitis ADokumen10 halamanGit Sk. 2 Hepatitis AlusycristiBelum ada peringkat
- Wrap Up Skenario 2 A15Dokumen14 halamanWrap Up Skenario 2 A15lusycristiBelum ada peringkat
- PBL 1 Blok ReproDokumen23 halamanPBL 1 Blok ReprolusycristiBelum ada peringkat