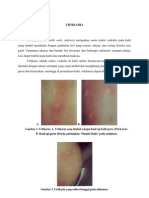
Kematian Batang Otak Komplit
Diunggah oleh
Iman SrchmnHak Cipta
Format Tersedia
Bagikan dokumen Ini
Apakah menurut Anda dokumen ini bermanfaat?
Apakah konten ini tidak pantas?
Laporkan Dokumen IniHak Cipta:
Format Tersedia
Kematian Batang Otak Komplit
Diunggah oleh
Iman SrchmnHak Cipta:
Format Tersedia
KEMATIAN BATANG OTAK
DEFINISI MATI BATANG OTAK Pada panduan Australian and New Zealand Intensive Care Society (ANZICS) yang dipublikasikan pada tahun 1993, kematian otak didefinisikan sebagai berikut: Istilah kematian otak harus digunakan untuk merujuk pada berhentinya semua fungsi otak secara ireversibel. Kematian otak terjadi saat terjadi hilangnya kesadaran yang ireversibel, dan hilangnya respon refleks batang otak dan fungsi pernapasan pusat secara ireversibel, atau berhentinya aliran darah intrakranial secara ireversibel. (Hing-yu, 1994). Menurut kriteria komite ad hoc Harvard tahun 1968, kematian otak didefinisikan oleh beberapa hal:
1. Adanya otak yang tidak berfungsi lagi secara permanen, yang ditentukan
dengan tidak adanya resepsi dan respon terhadap rangsang, tidak adanya pergerakan napas, dan tidak adanya refleks-refleks, yakni respon pupil terhadap cahaya terang, pergerakan okuler pada uji penggelengan kepala dan uji kalori, refleks berkedip, aktivitas postural (misalnya deserebrasi), refleks menelan, menguap, dan bersuara, refleks kornea, refleks faring, refleks tendon dalam, dan respon terhadap rangsang plantar.
2. Data konfirmasi yakni EEG yang iselektris. Kedua tes tersebut dilakukan
ulang 24 jam setelah tes pertama, tanpa adanya hipotermia (suhu kurang dari 32,2O C) atau depresan sistem saraf pusat seperti barbiturat. Penentuan tersebut harus dilakukan oleh seorang dokter.(Mernoff,2009) Menurut panduan yang digunakan di Amerika, kematian otak didefinisikan sebagai hilangnya semua fungsi otak secara ireversibel, termasuk batang otak. Tiga temuan penting dalam kematian otak adalah koma, hilangnya refleks batang otak, dan apnea (New York State Department of Health, 2005). PEMERIKSAAN KLINIS Banyak anggota berbagai asosiasi ahli saraf dan ahli bedah saraf telah menyusun kebijakan dan panduan praktek untuk menegakkan diagnosis kematian
otak. Hanya ada sedikit perbedaan yang ada, dan selalu ada penekanan yang konsisten pada pengujian apnea dan penilaian fungsi otak sebagai metode plihan dalam menegakkan diagnosis kematian otak. Tes konfirmasi yang rutin dengan elektroensefalografi tidak lagi menjadi pilihan. Uji elektrofisiologis lain juga tidak cukup mendapat validasi dan memiliki kesulitan baik dalam pelaksanaan maupun interpretasinya. Kebijakan dan panduan praktek tersebut diterapkan secara merata pada dewasa dan usia 2 bulan ke atas. Kematian otak pada bayi berusia kurang dari 2 bulan didiagnosis dengan pendekatan yang berbeda pada kebanyakan kebijakan dan biasanya meliputi uji apnea, uji fungsi otak berulang, elektroensefalografi, dan uji perfusi serebral (Lazar et al, 2001). Pemeriksaan neurologis klinis tetap menjadi standar untuk penentuan kematian otak dan telah diadopsi oleh sebagian besar negara-negara di dunia. Pemeriksaan pasien yang diduga telah mengalami kematian otak harus dilakukan dengan teliti. Deklarasi tentang kematian otak tidak hanya menuntut dilakukannya tes neurologis namun juga identifikasi penyebab koma, keyakinan akan kondisi ireversibel, penyingkiran tanda neurologis yang salah ataupun faktor-faktor yang dapat menyebabkan kebingungan, interpretasi hasil pencitraan neurologis, dan dilakukannya tes laboratorium tambahan yang dianggap perlu (Wijdicks, 2001. Walshe,2001). Diagnosis kematian otak terutama ditegakkan secara klinis. Tidak ada tes lain yang perlu dilakukan apabila pemeriksaan klinis yang menyeluruh, meliputi kedua tes refleks batang otak dan satu tes apnea, memberikan hasil yang jelas. Apabila tidak ditemukan temuan klinis, atau uji konfirmasi, yang lengkap yang konsisten dengan kematian otak, maka diagnosis tersebut tidak dapat ditegakkan (New York State Department of Health, 2005). Pemeriksaan neurologis untuk menentukan apakah seseorang telah mengalami kematian otak atau tidak dapat dilakukan hanya apabila persyaratan berikut dipenuhi: penyingkiran kondisi medis yang dapat mengganggu penilaian klinis, khususnya gangguan elektrolit, asam basa, atau endokrin; tidak adanya hipotermia parah, didefinisikan sebagai suhu tubuh lebih kurang atau sama
dengan 32oC; dan tidak adanya bukti intoksikasi obat, racun, atau agen penyekat neuromuskuler (Wijdicks, 2001). Menurut panduan sertifikasi kematian otak yang diterapkan di Hong Kong, yang mengacu pada beberapa referensi seperti Medical Royal Colleges in United Kingdom dan Austalian and New Zealand Intensive Care Society, sebelum mempertimbangkan diagnosis kematian otak, harus diperiksa kondisi-kondisi serta kriteria eksklusi. Pertama-tama, harus ditemukan kondisi cedera otak berat yang konsisten dengan proses terjadinya kematian otak (yang biasanya dikonfirmasi dengan pencitraan otak). Tidak boleh ada keraguan bahwa kondisi yang dialami pasien diakibatkan oleh kerusakan struktural otak yang tidak dapat diperbaiki. Diagnosis dari kelainan yang dapat menimbulkan kematian otak harus ditegakkan dengan jelas. Diagnosis tersebut dapat jelas terlihat beberapa jam setelah kejadian intrakranial primer seperti cedera kepala berat, perdarahan intrakranial spontan, atau setelah pembedahan otak. Namun, saat kondisi pasien disebabkan oleh henti jantung, hipoksia, atau insufisiensi sirkulasi yang berat tanpa periode anoksia serebri yang jelas, atau dicurigai mengalami embolisme udara atau lemak otak maka penegakan diagnosis akan memakan waktu lebih lama. Kondisi kedua yang dapat menjadi pertimbangan untuk menegakkan diagnosis kematian otak adalah pasien yang apneu dan menggunakan bantuan ventilator. Pasien tidak responsif, dan tidak bernafas secara spontan. Obat penyekat neuromuskuler atau lainnya harus dieksklusi dari penyebab kondisi tersebut. Penyebab koma lain yang harus dieksklusi adalah obat depresan atau racun. Riwayat penggunaan obat harus secara hati-hati diperiksa. Periode observasi tergantung pada farmakokinetik dari obat yang digunakan, dosis yang digunakan, dan fungsi hepar serta ginjal pasien. Apabila diperlukan, tes darah dan urin serta level serum dilakukan. Bila ada keraguan tentang adanya efek dari opioid atau benzodiazepine, maka obat antagonis yang tepat harus diberikan. Stimulator saraf tepi harus digunakan untuk mengkonfirmasi intak tidaknya konduksi neuromuskuler apabila pasien menggunakan obat pelemas otot (muscle relaxant). Hipotermia primer juga menjadi kriteria eksklusi. Suhu pasien direkomendasikan
harus di atas 35O C sebelum dilakukan uji diagnostik. Selain itu, harus disingkirkan juga kondisi gangguan metabolik dan endokrin, serta hipotensi arteri (Hong Kong Society of Critical Care Medicine, 1998. Walshe,2001). Interpretasi dari pindaian computed tomography (CT) adalah penting untuk menentukan penyebab kematian otak. Umumnya, pindaian CT menunjukkan massa beserta herniasi otak, lesi hemisferik multipel dengan edema, atau edema saja. Kompresi arteri dan vena mengakibatkan oedem sitotoksik dan tekanan intrakranial dapat meningkat akibat terhalangnya drainase cairan serebrospinal oleh aqusduktus atau ruang subarakhnoid. Perubahan ini menyebabkan herniasi berlanjut dan posisi otak menurun. Penurunan ini begitu besar sehingga cabang-cabang arteri basilaris (yang mendarahi batang otak) teregang dan mengakibatkan perdarahan intraparenkimal dan memperparah oedem. Bagaimanapun, temuan pada pindaian CT tidak menghilangkan kebutuhan untuk pemeriksaan yang teliti atas faktorfaktor lain yang mungkin menyesatkan diagnosis. Sebaliknya, hasil pindaian CT dapat menunjukkan hasil normal pada periode awal setelah henti jantung dan paru dan pada pasien dengan meningitis atau ensefalitis fulminan. Pemeriksaan cairan serebrospinal dapat menunjukkan adanya kondisi dimana terjadi infeksi pada sistem saraf pusat. Kriteria klinis untuk kematian otak pada dewasa dan anak adalah sebagai berikut: Koma Tidak ada respon motorik, Tidak ada respon pupil terhadap cahaya dan pupil berada di posisi tengah dengan dilatasi (4 6 mm), Tidak ada refleks korneaTidak ada refleks tersedakTidak ada respon kalorikTidak ada batuk sebagai respon terhadap suction trakheaTidak ada refleks menghisap dan menutup mulutTidak ada usaha respirasi saat PaCO2 setinggi 60 mmHg atau 20 mmHg di atas nilai dasar normalInterval antara kedua evaluasi, sesuai usia pasien:Lahir hingga 2 bulan, 48 jam>2 bulan hingga 1 tahun, 24 jam>1 tahun hingga <18>2 bulan hingga 1 tahun, 1 tes konfirmasi>1 tahun hingga <18 tahun, opsional18 tahun, opsional Pemeriksaan neurologis yang menyeluruh meliputi dokmentasi koma, tidak adanya refleks batang otak, dan apnea. Pemeriksaan refleks batang otak meliputi pengukuran jalur refleks pada mesensefalon, pons, dan medula oblongata. Saat terjadi kematian otak, pasien kehilangan refleks dengan arah rostral ke kaudal, dan
medulla oblongata adalah bagian terakhir dari otak yang berhenti berfungsi. Beberapa jam dibutuhkan untuk terjadinya kerusakan batang otak secara menyeluruh, dan selama periode tersebut, mungkin masih terdapat fungsi medula. Pada kasus yang jarang dimana terdapat fungsi medula oblongata yang tetap ada, ditemukan tekanan darah normal, respon batuk setelah suction trakhea, dan takhikardia setelah pemberian 1 mg atropine. Kedalaman koma diuji dengan penilaian adanya respon motorik terhadap stimulus nyeri yang standar, seperti penekanan nervus supraorbita, sendi temporomandibuler, atau bantalan kuku pada jari. Pemeriksaan kemudian dilanjutkan dengan ada tidaknya refleks batang otak. Bila tidak ada refleks batang otak, pemeriksaa harus menemukan adanya pupil yang oval atau bulat pada posisi tengah dengan dilatasi (4 6 mm) tanpa adanya respon terhadap cahaya terang. Saat kepala digelengkan dengan cepat, seharusnya tidak ada gerakan okulosefalik yang muncul. Bagaimanapun, interpretasi terhadap tes tersebut sulit, dan dapat memberi hasil yang membingungkan apabila ada cedera spinal. Tidak adanya pergerakan mata saat dirangsang harus dikonfirmasi dengan stimulasi kalorik dingin, dimana timpani diirigasi dengan air es setelah kepala dimiringkan 30 derajat. Seharusnya tidak ada deviasi tonus ke arah stimulus dingin. Adanya bekuan darah atau serumen di kanal telinga mungkin menghalangi respon pada orang yang tidak mengalami kematian otak. Pemeriksa harus menguji adanya refleks kornea dengan menyentuh ujung kornea dengan ujung kapas pembersih untuk menghasilkan stimulus yang adekuat. Respon batuk dapat diuji dengan suction bronkhial, karena menggerakkan pipa trakhea maju mundur mungkin tidak menghasilkan rangsang yang cukup (Wijdicks, 2001). Setelah tampak bahwa refleks batang otak tidak ada, apnea harus diuji. Oksigenasi difusi apnea adalah prosedur yang dilakukan untuk mempertahankan oksigenasi saat pengujian. Batas stimulasi maksimal pusat pernapasan di medula oblongata (yang dapat mengalami gangguan fungsi akibat cedera) telah diatur di Amerika Serikat pada tekanan parsial karbon dioksida setinggi 60 mmHg atau lebih tinggi 20 mmHg daripada nilai dasar normal. Pelepasan ventilator akan memungkinkan tekanan parsial karbon dioksida untuk meningkat di atas 60 mmHg dan pH turun di bawah 7,28 dalam waktu 8 hingga 10 menit. Pada pasien yang menggunakan
bantuan ventilator, oksigenasi dipertahankan dengan memberikan preoksigenasi dan menggunakan oksigen aliran rendah (biasanya 5 hingga 6 L. menit) yang dihantarkan melalui kateter yang ditempatkan di trakhea setinggi karina. Bila aspek-aspek pemeriksaan klinis tidak dapat dilakukan maka prosedur diagnosis pendukung dapat dipertimbangkan. Absennya aliran darah intracranial, ditunjukkan dengan pindaian radionuklida atau angiografi serebral 4-vasa, akan sangat mendukung diagnosis kematian otak. Elektroensefalografi telah terbukti tidak dapat diandalkan dalam menjadi uji pendukung untuk kematian otak dan tidak lagi disertakan dalam panduan praktek. Potensial pacuan batang otak, Doppler intracranial, pencitraan lain seperti MRI dan uji atropine kini masih dalam investigasi untuk menentukan manfaatnya dalam mendukung diagnosis kematian otak (Lazar et al, 2001). Walaupun banyak publikasi yang membahas tentang isu kematian otak, terdapat kekurangan dalam literatur yang berbasis bukti untuk mendukung praktek di masa sekarang sehubungan dengan penentuan kematian otak. Beberapa aspek yang masih menjadi kontroversi adalah sebagai berikut: Keahlian dokter Walaupun ada beberapa panduan dan ketentuan memberikan spesifikasi kualifikasi dari dokter yang terlibat dalam penentuan kematian otak, banyak yang tidak memberikan hal tersebut. tidak ada bukti di literatur untuk merekomendasikan adanya spesialisasi. Dokter yang menangani perawatan kritis, spesialis ilmu saraf, anestesiologis, dan ahli bedah trauma umumnya terlibat dalam penanganan pasien yang mengalami cedera otak. Pelatihan yang tepat yang dilengkapi dengan keahlian klinis mungkin lebih penting daripada spesialisasi dari dokter yang ada. Banyak panduan yang secara eksplisit mengeksklusi dokter yang terlibat dalam transplantasi organ dari pasien yang menjalani proses penentuan kematian otak, seperti dimandatkan oleh hukum di semua propinsi Kanada. Kriteria klinis Penilaian klinis untuk menentukan kematian otak sangat mirip di kebanyakan panduan. Sementara pemeriksaan menyeluruh kadang terhambat oleh kondisi dari cedera yang dialami pasien, namun secara umum semuanya merekomendasikan tes diagnosis ansiler untuk dilakukan. Semua panduan menuntut hilangnya respon yang dimediasi saraf pusat terhadap nyeri. Sebagian
pasien mungkin masih menunjukkan beberapa aktivitas spinal refleks yang mungkin dapat menyesatkan pengamat umum atau klinisi yang tidak berpengalaman. Aktivitas refleks spinal yang teramati dapat berkisar dari kedutan yang pelan hingga Tanda Lazarus yang lebih kompleks. Tetap adanya refleksrefleks ini tetap sejalan dengan kematian otak seperti dikonfirmasi oleh uji elektroensefalografi atau absennya aliran darah otak. Terdapat perbedaan tipis pada berbagai panduan berkaitan dengan penilaian respon pupil terhadap cahaya dan derajat dilatasi, namun tidak ada dasar ilmiah untuk perbedaan-perbedaan tersebut yang diidentifikasi dengan jelas. Kebanyakan panduan tidak mencantumkan refleks okulosefalik atau dolls eye. Walaupun demikian, Pallis dan Harley merekomendasikan inklusi respon dolls eye walaupun tidak dituntut oleh hukum United Kingdom untuk penentuan kematian otak. Penentuan apnea persisten dituntut oleh semua panduan walaupun akhir dari evaluasi tersebut tidak konsisten. Pada negara-negara yang tidak terlalu maju secara teknis, apnea yang ditentukan oleh pemutusan ventilator mungkin cukup. Bagaimanapun, kebanyakan panduan pada negara-negara barat membutuhkan dokumentasi dari batas apnea dengan analisis gas darah arteri, sementara di United Kingdom batas PaCO2 50 mmHg dibutuhkan. Kebanyakan panduan Amerika Utara merekomendasikan batas apnea PaCO2 60 mmHg. Beberapa panduan juga membutuhkan dokumentasi pH asam <7,28. Basis bukti untuk batas tersebut tidak ada.Pemeriksaan klinis berikutnya dan interval waktu Evaluasi klinis sekunder menjadi bagian dari panduan bahkan sejak kriteria Harvard tentang kematian otak. Walaupun riwayat dari pemeriksaan sekunder in tidak terlalu jelas, namun kemungkinan kegunaannya adalah untuk meminimalkan terjadinya kesalahan teknis pada pemeriksaan. Kebanyakan panduan klinis meminta dilakukannya dua pemeriksaan klinis dalam batas interval waktu yang ditentukan tergantung dari etiologi cedera otak. Yang paling sering, direkomendasikan adalah memberikan periode observasi selama 24 jam antar pemeriksaan. Pada pasien dengan cedera otak hipoksik iskemik. Bagaimanapun, banyak panduan yang cenderung tidak spesifik dalam memberikan interval waktu
pada kondisi klinis yang lain. Waktu interval cenderung menurun dibandingkan dengan panduan paling awal yang dikeluarkan oleh komite ad hoc Harvard Medical School. Beberapa panduan seperti yang dikembangkan oleh Australiand and New Zealand Intensive Care Society (ANZICS) memandatkan harus ada dua dokter yang menentukan kematian otak bila akan dilakukan transplantasi organ, sementara lainnya tidak. Lebih seringnya, seorang dokter dapat melakukan kedua pemeriksaan klinis. Tidak ada bukti ilmiah yang mendukung posisi tersebut dalam literatur. Panduan yang sesuai usia Hanya sedikit dasar ilmiah untuk pnduan yang spesifik sesuai usia. Walaupun demikian, hampir semua panduan menyebutkan bahwa protokol harus disesuaikan bila mengevaluasi neonatus dan bayi. Kebanyakan badan setuju bahwa kritria klinis dewasa dapat diterapkan pada anak dengan usia di atas 52 minggu. Bagaimanapun, pemeriksaan klinis sendiri umumnya tidak cukup untuk anak berusia di bawah satu tahun. American Academy of Pediatrics Task Force on Brain Death in Children merekomendasikan waktu interval antar pemeriksaan yang disesuaikan dengan usia pasien. Faktorfaktor yang menyesatkan Telah dikeahui bahwa hipotermia, yang didefinisikan sebagai suhu inti tubuh <32o C, menginduksi hiporefleksia dan pada suhu <28O C dapat terjadi arefleksia. Walaupun demikian, derajat kesadaran dan suhu inti tubuh tidak terlalu berkaitan. Banyak panduan memasukkan batas temperature inti tubuh dalam menentukan kematian otak secara klinis, namun batas yang direkomendasikan bervariasi dari 32,2OC hingga 36,0OC tanpa dasar bukti yang jelas untuk batas-batas tersebut. Penentuan kematian otak saat diketahui ada terapi atau intoksikasi obat yang diminum sendiri menuntut perhatian atas profil farmakokinetik dari agen yang diketahui tersebut. Bila tidak diketahui apa agen yang diberikan pada pasien, skriing obat harus dipertimbangkan, dan tes ansiler untuk mengkonfirmasu henti sirkulasi serebral direkomendasikan. Bila semua kriteria kematian otak terpenuhi, tidak ada kebutuhan untuk melakukan tes ansiler. Namun, kadang cedera traumatik mata dan telinga sering menyertai cedera otak dan dapat ditemukan gangguan metabolik pada pasien yang mengalami cedera otak. Panduan yang dipublikasikan berkaitan dengan tes ansiler umumnya
merekomendasikan
penilaian
aliran
darah
otak
keseluruhan
atau
elektroensefalografi. Dua tes diagnosis yang dapat mengidentifikasi henti sirkulasi serebral secara menyeluruh adalah angografi serebral dan angiografi radionuklida Tc-99m heksamethilpropilen-amin oksim (Tc-HMPAO) (Baron et al, 2006). TES DIAGNOSIS MATI BATANG OTAK Tiga temuan utama dalam kematian otak adalah koma atau tidak adanya respon, absennya refleks batang otak, dan apnea. Pemeriksaan klinis dari batang otak meliputi tes refleks batang otak, penentuan kemampuan pasien untuk bernapas secara spontan, dan evaluasi respon motor terhadap nyeri. 1. Koma atau tidak adanya respon. Pengujian respon motor dari ekstremitas diuji dengan stimulasi nyeri penekanan daerah supraorbita dan dasar kuku. Yang harus diperhatikan dalam pengujian ini adalah kemungkinan adanya respon motorik (Lazarus sign) yan dapat terjadi secara spontan selama tes apnea, seringkali pada kondisi hipoksia atau episode hipotensi, dan berasal dari spinal. Agen penyekat neuromuskuler juga dapat menghasilkan kelemahan motorik yang cukup lama. 2. Absennya refleks batang otak: A. Pupil Pengujian terhadap refleks pupil dilakukan dengan menguji respon terhadap cahaya yang terang. Kematian otak akan menunjukkan pupil yang berbentuk bulat, oval, ataupun ireguler. Kebanyakan pupil pada pasien yang mengalami kematian otak akan berada pada ukuran 4 hingga 6 mm, namun ukuran dapat bervariasi dari 4 hingga 9 mm. Pupil yang mengalami dilatasi menggambarkan kematian otak, karena jalut servikal simpatis yang berhubungan dengan serat otot dilator yang tersusun radial masih dapat tetap utuh. Yang harus diperhatikan dalam pengujian ini adalah bahwa banyak obat dapat mempengaruhi ukuran pupil. Pada dosis konvensional, atropin yang diberikan secara intravena tidak memberikan pengaruh apa-apa terhadap respon pupil. Karena tidak ada reseptor nikotinik di iris, obat penyekat neuromuskuler tidak mempengaruhi ukuran pupil. Pemberian obat topikal di mata dan trauma kornea atau bulbus okuli dapat menyebabkan abnormalitas ukuran pupil dan menyebabkannya menjadi non
reaktif. Abnormalitas anatomis yang telah ada sebelumnya pada iris ataupun efek dari operasi harus dieksklusi. B. Pergerakan okuler Gerakan okuler akan absen setelah dilakukan gerakan memutar kepala da tes kalorik dengan air es. Pengujian ini hanya dilakkan setelah dipastikan tidak ada fraktur atau instabilitas dari servikal atau pada pasien dengan cedera kepala. Vertebra servikal harus diperiksa dengan pencitraan untuk menunjukkan tidak adanya fraktur atau instabilitas potensial. Refleks okulosefalik yang dirangsang dengan menggerakkan kepala secara cepat dan tegas dari posisi tengah ke posisi 90 derajat kiri dan kanan, pada orang normal akan menghasilkan deviasi mata ke arah berlawanan dengan gerakan kepala. Pergerakan mata vertikal juga diuji dengan melakukan fleksi leher. Pada kematian otak, tidak akan ditemukan adanya pembukaan kelopak mata dan pergerakan mata vertikal dan horizontal. Uji kalori dilakukan dengan kepala yang dielevasikan 30 derajat selama irigasi dari tympanum di tiap sisi telinga dengan 50 ml air es. Irigasi tympanum dilakukan paling baik dengan menggunakan kateter suction kecil di kanal auditorik eksternal dan menghubungkannya dengan siring 50 ml yang diisi dengan air es. Deviasi tonus dari mata yang muncul akibat rangsang kalorik dingin tidak akan muncul pada kematian otak. Investigator harus mengamati hingga 1 menit setelah pemberian stimulus, dan waktu antara pemberian rangsang pada tiap sisi harus minimal 5 menit. Yang harus diperhatikan dalam pemeriksaan ini adalah adanya obat yang dapat mengurangi atau menghilangkan respon kalorik, yakni sedatif, aminoglikosida, antidepresan trisiklik, antikolinergik, obat antiepilepsi, dan agen kemoterapi. Setelah cedera kepala atau trauma fasial, edema kelopak mata atau kemosis konjungtiva dapat menghambat pergerakan bola mata. Bekuan darah atau serumen dapat juga mengurangi respon kalorik, dan uji dilakukan ulang setelah pemeriksaan inspeksi langsung tympanum. Fraktur basal dari tulang petrosus dapat menghilangkan respon kalorik secara unilateral dan dapat diidentifikasi dengan prosesus mastoideus yang ekimoses.
C. Sensasi fasial dan respon motor fasial Refleks kornea harus diuji dengan swab tenggorok. Refleks kornea dan refleks rahang harus absen. Wajah yang mengernyit saat diberikan rangsang nyeri dapat diuji dengan memberikan tekanan dalam dengan obyek tumpul pada dasar kuku, tekanan pada daerah supraorbita, atau tekanan yang dalam pada kedua kondilus setinggi sendi temporomandibuler. Yang harus diperhatikan dalam pemeriksaan ini adalah adanya trauma fasial yang berat sehingga dapat mengganggu interpretasi refleks batang otak. D. Refleks faring dan trakhea Respon tersedak, yang diuji dengan merangsang faring posterior dengan laringoskop, harus absen. Tidak adanya refleks batuk pada suction bronkhial juga harus tampak. Dalam pemeriksaan ini, harus diperhatikan bahwa pada apsien yang diintubasi secara oral, respon tersedak mungkin sulit untuk diamati. 3. Apnea Pada uji apnea, harus diperhatikan beberapa kondisi sebelum dilakukannya pengujian. Perubahan yang penting pada tanda vital (misalnya hipotensi yang mencolok, aritmia kardia berat) yang ditemukan pada pemeriksaan apnea dapat berkaitan dengan kurangnya pengamatan terhadap kondisi-kondisi yan dilakukan sebelum pengujian, walaupun perubahan tersebut dapat terjadi secara spontan karena asidosis yang meningkat. Sehingga, persyaratan-persyaratan berikut ini harus diperhatikan: (1) suhu inti lebih dari atau sama dengan 36,5O C (4,5O C lebih tinggi dari suhu yang menjadi persyaratan diagnosis klinis kematian otak yakni 32O C), (2) tekanan darah sistolik yang lebih tinggi atau sama dengan 90 mm Hg, (3) euvolemia (atau lebih baim apabila balans cairan positif selama 6 jam sebelumnya), (4) eukapnea (atau apabila PCO2 arteri lebih dari atau sama dengan 40 mm Hg), dan (5) normoksemia (atau apabila PO2 arteri lebih dari atau sama dengan 200 mm Hg). Oksimeter pulsa dihubungkan pada pasien. Pengujian dilakukan dengan tahap-tahap berikut: Memutus hubungan dengan ventilator
Memberikan O2 100% 6 l/menit. Pilihannya adalah dengan menempatkan kanul setinggi karina. Amati dengan seksama pergerakan respirasi. Respirasi didefinisikan dengan pergerakan abdomen atau dada yang menghasilkan volume tidal yang adekuat. Bila ada, respirasi dianggap ada pada uji apnea ini. Saat terjadi gerakan yang mirip dengan respirasi, maka harus diamati hingga akhir uji apnea, dmana oksigenasi berada pada level yang lebih rendah. Saat hasilnya meragukan, spirometer dapat dihubungkan dengan pasien untuk memastikan bahwa tidak ada volume tidal. Ukur PO2, PCO2, dan pH arteri setelah kira-kira 8 menit dan hubungkan kembali dengan ventilator. Bila gerakan respirasi tidak ada dan PCO2 arteri sama dengan atau lebih dari 60 mm Hg (pilihan lain adalah PCO2 yang meningkat 20 mm Hg dari PCO2 normal dasar), maka tes apnea dinyatakan positif (sehingga mendukung diagnosis klinis kematian otak). Bila teramati adanya gerakan respirasi, maka tes apnea dinyatakan negatif (sehingga tidak mendukung diagnosis klinis kematian otak), dan tes harus diulang. Bila selama tes apnea tekanan darah sistolik menjadi 90 mm Hg, oksimeter pulsa menunjukkan desaturasi, dan terjadi aritmia kardia, segera ambil sampel darah, hubungkan dengan ventilator, dan lakukan analisa gas darah arteri. Tes apnea memberikan hasil positif, apabila PCO2 arteri lebih dari atau sama dengan 60 mm Hg atau meningkat 20 mm Hg dari PCO2 normal dasar. Bila PCO2 kurang dari 60 mm Hg, atau peningkatannya kurang dari 20 mm Hg, hasilnya tidak dapat dipastikan. Pada kondisi ini, dimana terdapat instabilitas kardiovaskuler bersamaan dengan ketidak jelasan batasan atas PCO2 dimana terjadi stimulasi maksimal terhadap pusat pernafasan, maka tergantung pada dokter untuk memutuskan apakah diperlukan tes konfirmasi untuk memastikan diagnosis klinis kematian otak. Bila tidak ada pergerakan respirasi, PCO2 kurang dari 60 mm Hg, dan tidak ada aritmia kardia atau hipotensi signifikan, tes dapat diulang dengan apnea selama 10 menit. (Wijdicks, 1994. Wijdicks, 2001. Beterhealt,2000. Eduardo,2009)
Tes tambahan untuk konfirmasi kematian otak harus memenuhi kriteria berikut: 1. Tidak boleh ada positif palsu, sehingga saat tes mengkonfirmasi adanya kematian otak, maka tidak boleh ada pasien yang sembuh atau memiliki potensi untuk sembuh. 2. Tes harus dapat berdiri sendiri dalam menegakkan apakah kematian otak benarbenar terjadi atau tidak. 3. Tes tidak boleh dipengaruhi faktor yang dapat menyesatkan seperti efek obat atau gangguan metabolik. 4. Tes harus distandarisasi dalam hal teknologi, teknik, dan klasifikasi hasilnya. 5. Tes harus dapat diperoleh secara umum, aman, dan dengan mudah dilakukan. Tes tidak boleh terbatas pada beberapa pusa penelitian saja; idealnya ia harus dapat diterapkan pada semua Intensive Care Unit (ICU) dan teknik harus dapat diandalkan dan mudah dipelajari.Tes-tes tambahan yang ada saat ini terutama meliputi tes elektrofisiologi (elektroensefalografi, potensial pacuan somatosensorik dan potensial pacuan pendengaran batang otak, dan respon pacuan motorik), tes aliran darah otak (angiografi serebri empat vasa, tes kedokteran nuklir aliran darah otak, Doppler transkranial, MRI, angiografi resonansi magnetik, dan pemeriksaan CT), dan pemeriksaan lainnya seperti pemeriksaan metabolisme, pemeriksaan oksigen vena jugularis, dan tes atropin. Saat dilakukan secara kontinyu, pemantauan elektroensefalografi dapat menunjukkan supresi tegangan secara umum, yang dapat menunjukkan pada klinisi adanya kematian otak. Namun, EEG telalu anatomis, dan terbatas secara fisilogis. EEG merekam aktivitas hanya dari lapisan korteks yan berada tepat di bawah kulit kepala dan tidak merekam dari struktur sbkorteks, seperti batang otak atau thalamus, dan hanya memberikan cakupan yang terbatas dari permukaan cembung otak besar. Lebih jauh lagi, tidak semua frekuensi EEG tertangkap sehingga dapat memberikan hasil datar atau isoelektrik saat ada neuron yang masih hidup di batang otak atau tempat lain. Hanya ada sedikit penelitian yang menguji validitas dari EEG dalam kaitannya dengan kematian otak. EEG juga memiliki kelemahan, dimana dapat terjadi gangguan dari faktor-faktor yang dapat menyesatkan, seperti terjadinya gambaran
yang datar atau isoelektris saat terjadi overdosis barbiturat atau anestesi yang dalam, dimana keduanya merupakan kondisi yang reversibel. Sehingga, pada tes EEG dapat terjadi positif palsu maupun negatif palsu, membuat EEG menjadi suatu tes yang jauh dari ideal untuk penentuan kematian otak. Saat diperlukan konfirmasi untuk penentuan kematian otak, tes aliran darah ke otak dianggap lebih tepat. Tes yang menunjukkan absennya aliran darah ke otak umumnya diterima sebagai penegakan kematian otak yang memiliki kepastian, karena konsep bahwa apabila otak tidak mendapatkan suplai darah selama periode waktu tertentu akan mati sudah diyakini secara luas. Tentunya kondisi hipotermia dan hipotensi transien yang reversibel harus disingkirkan. Kematian otak dapat disertai dengan baik edema jaringan ataupun efek massa yang menyebabkan tekanan intrakranial menjadi sama atau lebih dari tekanan darah sistolik dan tekanan darah arteri rata-rata. Konsekuensinya, darah tidak memasuki kompartemen intrakranial, atau hanya memasuki selama sistol, mengakibatkan tidak terjadinya perfusi ke jaringan otak, sehingga menyebabkan kematian sel neuron dan glia otak, tes aliran darah otak memberikan metode yang dapat diterima dan dapat berdiri sendiri dalam menegakkan kematian otak. Tes tersebut tidak disesatkan oleh obat, gangguan metabolik, atau hipotermia. Syarat sebelumnya adalah bahwa tekanan darah sistemik harus adekuat, dimana pasien tidak dalam kondisi syok. Tes aliran darah otak meliputi angiografi empat vasa (karotis dan vertebral), TCD, MRI, dan MRA, angiografi CT, dan tes kedokteran nuklir. Tes yang lebih akurat untuk perfusi lebih dipilih, yakni angiografi dan CT emisi foton tunggal (SPECT), dibandingkan dengan pencitraan sirkulasi otak dua dimensi. Tes perfusi jarang memberikan hasil negatif palsu, dimana ditemukan perfusi struktur arteri atau vena pada pasien yang telah dikonfirmasi mengalami kematian otak secara patologis dan klinis. Ini terutama terjadi pada kondisi dimana tekanan intrakranial menurun akibat mekanisme dekompresi, seperti kraniektomi dekompresif, fraktur tengkorak, pintasan ventrikuler atau anak dengan tengkorak yang masih rapuh. Negatif palsu tersebut jarang terjadi. Harus diingat bahwa adanya aliran darah tidak serta merta mengeksklusi kemungkinan kematian otak.
Harus diingat bahwa dalam melakukan tes konfirmasi kematian otak, negatif palsu tidak lebih bermasalah daripada positif palsu, karena lebih berbahaya apabila seseorang secara keliru dinyatakan mengalami kematian otak daripada bila seseorang dinyatakan tidak mati otak padahal sesungguhnya telah terjadi kematian otak. Tes yang menjadi standar emas tes konfirmasi kematian otak adalah angiografi serebral empat vasa. Tes ini invasive dan harus dilakukan dengan memndahkan pasien ke departemen radiologi. Absennya pengisian darah intrakranial dari arteri karotis interna atau vertebra harus didahului oleh tekanan intrakranial yang melebihi tekanan darah arteri rata-rata. Selain tes konfirmasi, tidak ada tes lain yan dapat dipertimbangkan secara serius. Tes atropin misalnya, hanya memberikan penilaian dari fungsi medulla yang terbatas. Atropin adalah obat antikolinergik yang akan menghilangkan tonus vagus yang tersisa, seperti dibuktikan dengan peningkatan denyut jantung. Pada kematian otak, tes atropin akan menyebabkan peningkatan denyut jantung <3%. Karena nukleus vagus motor dorsal berada di medulla, tes ini hanya memberikan penilaian yang terbatas dari fungsi medulla kaudal. Walaupun ini merupakan bagian dari otak yang akan tersisa pada kematian otak, tes ini hanya memberikan penilaian yang sangat terbatas. Penentuan saturasi oksigen vena pada bulbus jugularis (di mana rasio antara saturasi oksigen vena sentral dan bulbus jugularis <1) terbukti memiliki sensitivitas setingi 96,6% dan spesifisitas 9,3% pada kematian otak, namun Young et al menemukan satu orang yang hidup dengan rasio yang kurang dari 1. Tes ini tidak didapatkan di semua pusat pelayanan kesehatan, dan membutuhkan keterampilan KESIMPULAN Berbagai teknik yang ditemukan untuk mempertahankan detak jantung dan pernapasan walaupun pasien telah mati telah memunculkan persepsi baru tentang definisi kematian sebagai hilangnya fungsi otak dan bukan fungsi jantung dan paru, dimana kematian dapat ditentukan berdasarkan kriteria neurologis. khusus untuk insersi kateter. (Young et al. 2006)
Kematian otak kebanyakan diakibatkan oleh cedera kepala berat dan perdarahan intrakranial. Kriteria untuk kematian otak sendiri berevolusi seiring waktu. Kematian otak didefinisikan sebagai hilangnya semua fungsi otak secara ireversibel, termasuk batang otak. Tiga temuan penting dalam kematian otak adalah koma, hilangnya refleks batang otak, dan apnea. Pada pasien, harus diperiksa kondisi-kondisi serta kriteria eksklusi. Harus ditemukan kondisi cedera otak berat yang konsisten dengan proses terjadinya kematian otak, tidak bernafas secara spontan, dan hasil yang negatif pada pemeriksaan refleks-refleks batang otak. Saat ini masih banyak kontroversi berkaitan dengan penentuan kematian otak, karena masih kurangnya literatur atau panduan yang berbasis bukti.
Anda mungkin juga menyukai
- ADokumen42 halamanAIman SrchmnBelum ada peringkat
- Rawat Inap RsDokumen22 halamanRawat Inap RsIman SrchmnBelum ada peringkat
- Epidemiology Dan Kebijakan HIVDokumen32 halamanEpidemiology Dan Kebijakan HIVIman SrchmnBelum ada peringkat
- Rencana StratejikDokumen64 halamanRencana Stratejikirfany100% (1)
- CASE Sindroma NefrotikDokumen7 halamanCASE Sindroma NefrotikIman SrchmnBelum ada peringkat
- Riskesdas Launching KabadanDokumen29 halamanRiskesdas Launching KabadanAndi BintangBelum ada peringkat
- PeritonitisDokumen13 halamanPeritonitisIman SrchmnBelum ada peringkat
- Sill BirthDokumen1 halamanSill BirthIman SrchmnBelum ada peringkat
- Crs Mioma Uteri KSM RevisiDokumen16 halamanCrs Mioma Uteri KSM RevisiIman SrchmnBelum ada peringkat
- PsikoterapiDokumen33 halamanPsikoterapiIman SrchmnBelum ada peringkat
- Kesehatan GigiDokumen2 halamanKesehatan GigiIman SrchmnBelum ada peringkat
- Fistel PerianalDokumen9 halamanFistel PerianalIman SrchmnBelum ada peringkat
- LipomaDokumen7 halamanLipomaIman SrchmnBelum ada peringkat
- VerukaDokumen2 halamanVerukaant91uBelum ada peringkat
- KmiDokumen19 halamanKmiIman SrchmnBelum ada peringkat
- VerukaDokumen2 halamanVerukaant91uBelum ada peringkat
- EfloresensiDokumen4 halamanEfloresensiIman SrchmnBelum ada peringkat
- Buerger DiseaseDokumen14 halamanBuerger DiseaseIman SrchmnBelum ada peringkat
- Trichuris TrichiuraDokumen3 halamanTrichuris TrichiuraIman SrchmnBelum ada peringkat
- Fistel PerianalDokumen9 halamanFistel PerianalIman SrchmnBelum ada peringkat
- Urt IkariaDokumen24 halamanUrt IkariaIman SrchmnBelum ada peringkat
- CA NasofaringDokumen34 halamanCA NasofaringIman SrchmnBelum ada peringkat
- Dev BHPDokumen7 halamanDev BHPIman SrchmnBelum ada peringkat
- PeritonitisDokumen13 halamanPeritonitisIman SrchmnBelum ada peringkat
- AaaaaaaaaaaaaaaaDokumen2 halamanAaaaaaaaaaaaaaaaIman SrchmnBelum ada peringkat
- Asfiksia Blok 15Dokumen55 halamanAsfiksia Blok 15Iman SrchmnBelum ada peringkat
- Is PaDokumen3 halamanIs PaChandra Dwi JuniantoBelum ada peringkat
- Ikan NilaDokumen14 halamanIkan Nilapetoeah92% (12)
- Fluid Management & TransfusionDokumen43 halamanFluid Management & TransfusionIman SrchmnBelum ada peringkat