EtFFLo t6QxUHJEktNTP EomeuY
Diunggah oleh
yamiyumiyemiJudul Asli
Hak Cipta
Format Tersedia
Bagikan dokumen Ini
Apakah menurut Anda dokumen ini bermanfaat?
Apakah konten ini tidak pantas?
Laporkan Dokumen IniHak Cipta:
Format Tersedia
EtFFLo t6QxUHJEktNTP EomeuY
Diunggah oleh
yamiyumiyemiHak Cipta:
Format Tersedia
KATA PENGANTAR
Puji syukur penyusun panjatkan ke hadirat Allah Subhanahu wataala, karena berkat rahmat-Nya
kami dapat menyelesaikan makalah yang berjudul KARSINOMA LAMBUNG DAN
ESOFAGUS. Makalah ini diajukan guna memenuhi tugas mata kuliah Pengantar Informatika.
Kami mengucapkan terima kasih kepada semua pihak yang telah membantu sehingga makalah
ini dapat diselesaikan sesuai dengan waktunya. Makalah ini masih jauh dari sempurna, oleh
karena itu kami mengharapkan kritik dan saran yang bersifat membangun demi kesempurnaan
makalah ini.
Semoga makalah ini memberikan informasi bagi masyarakat dan bermanfaat untuk
pengembangan ilmu pengetahuan bagi kita semua.
MEDAN, 22 MARET 2012
(PENULIS)
DAFTAR ISI
KATA PENGANTAR
DAFTAR ISI
BAB I PENDAHULUAN
1.1 Latar Belakang
1.2 Tujuan
BAB II ISI
2.1 Kanker Lambung
2.1.1 Defenisi Kanker Lambung
2.1.2 Etiologi dan Patogenesis
2.1.3 Tanda dan Gejala
2.1.4 Patofisiologi
2.1.5 Klasifikasi
2.1.6 Manifestasi
2.2 Kanker Esofagus
2.2.1 Defenisi
2.2.2 Etiologi
2.2.3 Tanda dan Gejala
2.2.4 Patofisiologi
2.2.5 Klasifikasi
2.2.6 Manifestasi
BAB III ASUHAN KEPERAWATAN
3.1 Asuhan Keperawatan Pada Kanker Lambung
3.1.1 Pengkajian
3.1.2 Diagnosa
3.1.3 Intervensi dan Rasional
3.2 Asuhan Keperawatan Pada Kanker Esofagus
3.2.1 Pengkajian
3.2.2 Diagnosa
3.2.3 Intervensi dan Rasional
BAB IV PENUTUP
4.1 Kesimpulan dan Saran
4.1.1 Kesimpulan
4.1.2 Saran
DAFTAR PUSTAKA
BAB I
PENDAHULUAN
1.1 Latar Belakang
Karsinoma lambung adalah suatu keganasan yang terjadi di lambung, sebagian besar adalah jenis
adenokarsinoma. Kanker lambung lebih sering terjadi pada usia lanjut kurang dari 25 % kanker
itu terjadi pada orang dibawah usia 50 tahun ( Osteen, 2003 ). Meskipun frekuensi telah menurun
secara dramatis selama beberapa dekade terakhir di dunia Barat, kanker ini masih memberikan
kontribusi signifikan terhadap kematian secara keseluruhan. Insiden adenocarcinoma sangat
bervariasi tergantung pada wilayah geografis. Insiden tahunan di Jepang diperkirakan 140 kasus
per 100.000 penduduk per tahun, sedangkan di dunia Barat insiden ini diperkirakan 10 per
100.000 penduduk. Insiden yang lebih tinggi pada laki-laki daripada perempuan rasio dari
1.5:2.5, kelompok-kelompok sosial yang miskin dan orang-orang di atas usia 40 tahun yang
diamati. Dan angka kejajian karsinoma lambung (866.000 mortalitas/tahun). (WHO,2008)
Selain karsinoma lambung juga berkembang di masyarakat penyakit karsinoma esophagus,yaitu
suatu keganasan yang terjadi pada esofagus. Kanker ini pertama kali di deskripsikan pada abad
ke-19 dan pada tahun 1913 reseksi pertama kali sukses dilakukan oleh Frank Torek, pada tahun
1930-an, ashawa di jepang dan marshall di America Serikat berhasil melakukan pembedahan
pertama dengan metode transtoraks esofagotomi dengan rekonstruksi ( fisichella, 2009 ).
Epidemiologi pada tahun 2000 kanker terbanyak no. 8 412,000 kasus baru pertahun, penyebab
kematian nomor 6 dari kematian akibat kanker, 338.000 kematian pertahun.pda tahun
2002,462.000 kasus baru, dan 386.000 kematian. (parkin DM, lancet oncol 2001 dan Ca Cancer J
Clin 2005)
1.2 Tujuan
1.2.1 Tujuan umum
Mahasiswa mengetahui informasi mengenai karsinoma lambung dan karsinoma
esofagus.
1.2.2 Tujuan khusus
- Mahasiswa mengetahui faktor penyebab karsinoma lambung dan esofagus.
- Mahasiswa mengetahui patofisiologi karsinoma lambung dan esofagus.
- Mahasiswa mengetahui cara menegakkan diagnose pada kasus karsinoma lambung
dan esofagus.
- Mahasiswa mengetahui asuhan keperawatan apa saja yang harus diberikan pada kasus
karsinoma lambung dan esofagus.
BAB II
ISI
2.1. KANKER LAMBUNG
2.1.1. Defenisi Kanker Lambung
Kanker lambung adalah suatu keganasan yang terjadi dilambung, sebagian besar adalah dari
jenis adenokarsinoma. Jenis kanker lambung lainnya adalah leiomiosarkoma (kanker otot polos)
dan limfoma. Kanker lambung lebih sering terjadi pada usia lanjut. Kurang dari 25% kanker
tertentu terjadi pada orang dibawah usia 50 tahun (Osteen, 2003). Kanker lambung pada pria
merupakan keganasan terbanyak ketiga setelah kanker paru dan kanker kolorektal, sedangkan
pada wanita merupakan peringkat keempat setelah kanker payudara, kanker serviks dan kanker
kolorektal (Christian, 1999).
Secara umum kanker lambung lebih sering terjadi pada laki-laki dengan perbandingan 2:3; pada
kanker kardia lambung, insidensi pada laki-laki tujuh kali lebih banyak dari wanita. Kanker
lambung lebih sering terjadi pada usia 50-70 tahun, tetapi sekitar 5% pasien kanker lambung
berusia kurang dari 35 tahun dan 1% kurang dari 30 tahun (Neugut, 1996).
2.1.2. Etiologi dan Patogenesis
Penyebab pasti dari kanker lambung belum diketahui, tetapi ada beberapa faktor predisposisi
yang bisa meningkatkan perkembangan kanker lambung, meliputi hal-hal sebagai berikut:
1. Konsumsi makanan yang diasinkan, diasap atau yang diawetkan. Beberapa studi
menjelaskan intake diet dari makanan yang diasinkan menjadi faktor utama peningkatan
kanker lambung. Kandungan garam yang masuk kedalam lambung akan memperlambat
pengosongan lambung sehingga memfasilitasi konversi golongan nitrat menjadi
carcinogenic nitrosamines di dalam lambung. Gabungan kondisi terlambatnya
pengosongan asam lambung dan peningkatan komposisi nitrosamines didalam lambung
memberi kontribusi terbentuknya kanker lambung (Yarbro, 2005).
2. Infeksi H.pylori. H.pylori adalah bakteri penyebab lebih dari 90% ulkus duodenum dan
80% tukak lambung (Fuccio, 2007). Bakteri ini menempel di permukaan dalam tukak
lambung melalui interaksi antara membran bakteri lektin dan oligosakarida spesifik dari
glikoprotein membran sel-sel epitel lambung (Fuccio, 2009).
3. Sosioekonomi. Kondisi sosioekonomi yang rendah dilaporkan meningkatkan risiko
kanker lambung, namun tidak spesifik.
4. Mengonsumsi rokok dan alkohol. Pasien dengan konsumsi rokok lebih dari 30 batang
sehari dan dikombinasi dengan konsumsi alkohol kronik akan meningkat risiko kanker
lambung (Gonzales, 2003)
5. NSAIDs. Inflamasi polip lambung bisa terjadi pada pasien yang mengonsumsi NSAIDs
dalam jangkan waktu yang lama dan hal ini (polip lambung) dapat menjadi prekursor
kanker lambung. Kondisi polip lambung akan meningkatkan risiko kanker lambung
(Houghton, 2006).
6. Faktor genetik. Sekitar 10% pasien yang mengalami kanker lambung memiliki hubungan
genetik. Walaupun masih belum sepenuhnya dipahami, tetapi adanya mutasi dari gen E-
cadherin terdeteksi pada 50% tipe kanker lambung. Adanya riwayat keluarga anemia
pernisosa dan polip adenomatus juga dihubungkan dengan kondisi genetik pada kanker
lambung (Bresciani, 2003)
7. Anemia pernisiosa. Kondisi ini merupakan penyakit kronis dengan kegagalan absorpsi
kobalamin (vitamin B12), disebabkan oleh kurangnya faktor intrinsik sekresi lambung.
Kombinasi anemia pernisiosa dengan infeksi H.pylori memberikan kontribusi penting
terbentuknya tumorigenesis pada dinding lambung (Santacrose, 2008).
2.1.3. Tanda dan Gejala
Tanda dan Gejala yang ditemui antara lain (Davey, 2005):
Anemia, perdarahan samar saluran pencernaan dan mengakibakandefisiensi Fe mungkin
merupakan keluhan utama karsinomagaster yang paling umum.
Penurunan berat badan, sering dijumpai dan menggambarkan penyakit metastasis lanjut.
Muntah, merupakan indikasi akan terjadinya (impending) obstruksi aliran keluar lambung.
Disfagia atau sulit menelan.
Nausea atau rasa ingin muntah.
Kelemahan.
Hematemesis atau muntah darah.
Regurgitasi.
Regurgitasi adalah keluarnya kembali sebagian susu/ cairan yang telah ditelan melalui mulut
dan tanpa paksaan, beberapa saat setelah minum susu/air.
Mudah kenyang.
Asites perut membesar.
Kram abdomen.
Darah yang nyata atau samar dalam tinja.
Pasien mengeluh rasa tidak enak pada perut terutama sehabis makan.
2.1.4. Patofisiologi
Sekitar 95% kanker lambung adalah jenis adenokarsinoma, dan 5%-nya bisa berupa limfoma,
leimiosarkoma, karsinoid, atau sarkoma. Menurut Fuccio, 2009, adenokarsinoma lambung terdiri
atas dua tipe, yaitu tipe intestinal (tipe struktur glandular) dan tipe difus (tipe infiltratif pada
dinding lambung).
Dengan adanya kanker lambung, lesi tersebut akan menginvasi muskularis propia dan akan
melakukan metastasis pada kelenjar getah bening regional. Lesi pada kanker lambung
memberikan berbagai macam keluhan yang timbul, gangguan dapat dirasakan pada pasien
biasanya jika sudah pada fase progresif, dimana berbagai kondisi akan muncul seperti dispepsia,
anoreksia, penurunan BB, nyeri abdomen, konstipasi, anemia, mual serta muntah. Kondisi ini
akan memberikan berbagai masalah keperawatan.
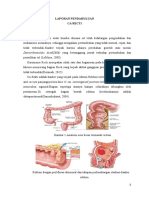
2.1.5 Klasifikasi
Early gastric cancer (tumor ganas lambung dini). Berdasarkan hasil pemeriksaan radiolog dapat
dibagi atas:
Merokok &
alkohol
Faktor
genetik
Konsumsi
OAINS
Kondisi
sosioekonomi
rendah
Infeksi Helicobacter
pylori
Konsumsi makanan yang
diasinkan, diasap, atau yang
diawetkan
Cacinogenic nitrosamines
didalam lambung
Polip
lambung
berulang
Anemia
pernisiosa
Limfoma
MALT
Kontak agen
karsinogenik
Perubahan metaplasia pada epitelium
dinding lambung
Mutasi gen
E-cadherin
Kanker lambung
Invasi jaringan dan efek
kompresi oleh tumor
Risiko tinggi injuri
Kompresi saraf lokal Disfagia
Anoreksia
Intervensi radiasi
dan kemoterapi
Respons
psikologi
Intervensi bedah
gastrektomi
Nyeri retrosternal
Nyeri
Asupan nutrisi
tidak adekuat
Aktual/risiko
ketidakseimbangan nutrisi
kurang dari kebutuhan
Kecemasan
pemenuhan
informasi
preoperatif
Perubahan
intake nutrisi pascabedah
Luka pascabedah
Port de entre
pascabedah
Risiko infeksi
Aktual/risiko ketidakefektifan bersihan jalan
nafas
Penurunan kemampuan batuk efektif
Kerusakan jaringan
lunak pascabedah
Respons
serabut lokal
1. Tipe I (pritrured type)
Tumor ganas yang menginvasi hanya terbatas pada mukosa dan sub mukosa yang
berbentuk polipoid. Bentuknya ireguler permukaan tidak rata, perdarahan dengan atau
tanpa ulserasi.
2. Tipe II (superficial type)
Dapat dibagi atas 3 sub tipe.
a. Tipe II.a. (Elevated type)
Tampaknya sedikit elevasi mukosa lambung. Hampir seperti tipe I, terdapat sedikit
elevasi dan lebih meluas dan melebar.
b. Tipe II.b. (Flat type)
Tidak terlihat elevasi atau depresi pada mukosa dan hanya terlihat perubahan pada
warna mukosa.
c. Tipe II.c. (Depressed type)
Didapatkan permukaan yang iregular dan pinggir tidak rata (iregular) hiperemik /
perdarahan.
3. Tipe III. (Excavated type)
Menyerupai Bormann II (tumor ganas lanjut) dan sering disertai kombinasi seperti tipe II
c dan tipe III atau tipe III dan tipe II c, dan tipe II a dan tipe II c.
Advanced gastric cancer (tumor ganas lanjut). Menurut klasifikasi Bormann dapat dibagi
atas :
1. Bormann I.
Bentuknya berupa polipoid karsinoma yang sering juga disebut sebagai fungating dan
mukosa di sekitar tumor atropik dan iregular.
2. Bormann II
Merupakan Non Infiltrating Carsinomatous Ulcer dengan tepi ulkus serta mukosa
sekitarnya menonjol dan disertai nodular. Dasar ulkus terlihat nekrotik dengan warna
kecoklatan, keabuan dan merah kehitaman. Mukosa sekitar ulkus tampak sangat
hiperemik.
3. Bormann III.
Berupa infiltrating Carsinomatous type, tidak terlihat bats tegas pada dinding dan
infiltrasi difus pada seluruh mukosa.
4. Bormann IV
Berupa bentuk diffuse Infiltrating type, tidak terlihat batas tegas pada dinding dan
infiltrasi difus pada seluruh mukosa.
2.1.6 Manifestasi
Gejala awal dari kanker lambung sering tidak nyata karena kebanyakan tumor ini dikurvatura
kecil, yang hanya sedikit menyebabkan ganguan fungsi lambung. Beberapa penelitian telah
menunjukkan bahwa gejala awal seperti nyeri yang hilang dengan antasida dapat menyerupai
gejala pada pasien ulkus benigna. Gejala penyakit progresif dapat meliputi tidak dapat makan,
anoreksia, dyspepsia, penurunan BB, nyeri abdomen, konstipasi, anemia dan mual serta muntah
(Harnawati, 2008).
a. Bercak darah dalam tinja merupakan salah satu tanda-tanda menderita kanker perut Adanya
darah saat membagikan feses juga disebabkan oleh kondisi lain,. Tapi untuk kanker perut itu
adalah salah satu gejala yang paling indikatif. Juga, itu adalah gejala yang dihubungkan ke
beberapa jenis kanker. Ketika ada tumor hadir di perut, mungkin menyebabkan darah
mengalir keluar melalui tinja.
b. Penderitaan dari rasa sakit konstan dalam perut merupakan gejala dari kanker lambung. Hal ini
bisa apa saja dari rasa sakit ringan sampai nyeri kram parah. Jenis rasa sakit biasanya ada di
daerah atas perut.
c. Konstan dengan mual muntah, terutama setelah Anda makan adalah tanda kanker lambung.
mual mungkin gigih dan hadir untuk jangka waktu yang panjang. Hal ini pernah berhubungan
dengan demam atau sakit kepala. Jenis mual sering menunjukkan masalah kesehatan serius.
d. Kehilangan nafsu makan tanpa alasan adalah tanda lain yang cukup sering terlihat pada orang
yang menderita dari kanker terdiagnosis dalam lambung. Beberapa orang mungkin mengalami
kembung di daerah perut bahkan jika mereka tidak makan apa-apa. Kebiasaan usus dapat
berubah drastis.
Pada stadium awal kanker lambung, gejalanya tidak jelas dan sering tidak dihiraukan. Jika
gejalanya berkembang, bisa membantu menentukan dimana lokasi kanker lambung tersebut.
Sebagai contoh, perasaan penuh atau tidak nyaman setelah makan bisa menunjukkan adanya
kanker pada bagian bawah lambung.
Penurunan berat badan atau kelelahan biasanya disebabkan oleh kesulitan makan atau
ketidakmampuan menyerap beberapa vitamin dan mineral. Anemia bisa diakibatkan oleh
perdarahan bertahap yang tidak menyebabkan gejala lainnya. Kadang penderita juga bisa
mengalami muntah darah yang banyak (hematemesis) atau mengeluarkan tinja kehitaman
(melena).
Bila kanker lambung bertambah besar, mungkin akan teraba adanya massa pada dinding perut.
Pada stadium awal, tumor lambung yang kecil bisa menyebar (metastasis) ke tempat yang jauh.
Penyebaran tumor bisa menyebabkan pembesaran hati, sakit kuning (jaundice), pengumpulan
cairan di perut (asites) dan nodul kulit yang bersifat ganas. Penyebaran kanker juga bisa
menyebabkan pengeroposan tulang, sehingga terjadi patah tulang (Admin, 2010).
2.2. Kanker Esofagus
2.2.1. Defenisi Kanker Esofagus
Kanker esofagus adalah suatu keganasan yang terjadi pada esofagus. Kanker esofagus pertama
kali dideskripsikan pada abad ke-19 dan pada tahun 1913 reseksi pertama sukses dilakukan oleh
Frank Torek. Pada tahun 1930-an, Oshawa di Jepang dan Marshall di Amerika Serikat berhasil
melakukan pembedahan pertama dengan metode transtorak esofagotomi dengan rekonstruksi
(Fisichella, 2009).
Kemajuan dari ilmu medis dalam intervensi kanker esofagus melalui intervensi kemoterapi,
radioterapi, dan pembedahan memberikan dampak pada asuhan keperawatan yang diberikan
pada klien dengan kanker esofagus. Semakin lamanya prediksi usia bertahan hidup, adanya
intervensi medis memberikan berbagai masalah keperawatan pada pasien dan memberikan
implikasi pada perawat untuk memberikan intervensi yang sesuai dengan kondisi individu agar
permasalahannya dapat diturunkan dan dihilangkan.
2.2.2. Etiologi
Penyebab pasti kanker esofagus tidak diketahui, tetapi ada beberapa faktor yamg dapat menjadi
predisposisi yang diperkirakan berperan dalam pathogenesis kanker. Predisposisi penyebab
kanker esofagus biasanya berhubungan dengan terpajannya mukosa esofagus dari agen
berbahaya atau stimulus toksik, yang kemudian menghasilkan terbentuknya dysplasia yang bisa
menjadi karsinoma.
Beberapa faktor juga dapat memberikan kontribusi terbentuknya karsinoma sel skuamosa, seperti
berikut ini :
1. Defisiensi vitamin dan mineral. Menurut beberapa studi kekurangan riboflavin pada ras
china memberikan kontribusi besar terbentuknya kanker esofagus (Doyle, 2006).
2. Pada faktor merokok sigaret dan penggunaan alcohol secara kronik merupakan faktor
penting yang berhubungan dengan meningkatnya risiko kanker esofagus.
3. Infeksi papilomavirus pada manusia dan Helicobacter pylory disepakati menjadi faktor
yang memberi kontribusi peningkatan risiko kanker esofagus (Fisichella, 2009).
Penyakit refluks gastroesofageal menjadi faktor predisposisi utama terjadinya adenokarsinoma
pada esofagus. Faktor iritasi dari bahan refluks asam dan garam empedu didapatkan menjadi
penyebab. Sekitar 10 15 % pasien yang dilakukan pemeriksaan endoskopik mengalami
dysplasia yang menuju ke kondisi adenokarsinoma. Pasien dengan iritasi refluks
gastroesofageal sering berhubungan dengan penyakit Barret esofagus yang berisiko menjadi
keganasan (Thornton, 2009).
2.2.3 Tanda dan Gejala
Tanda dan gejala kanker esofagus antara lain:
Sulit menela
Hilang berat badan secara tiba-tiba
Nyeri pada dada
Lelah
2.2.4. Patofisiologi
Secara fisiologis jaringan esofagus oleh epitel nonkeratin skuamosa. Karsinoma sel skuamosa
yang maningkat dari epitel terjadi akibat stimulus iritasi kronik agen iritan. Alkohol, tembakau,
dan beberapa komponen nitrogen diidentifikasi sebagai karsinoma iritan (Fisichella, 2009).
Penggunaan alkohol dan tembakau secara prrinsip menjadi faktor risiko utama terbentuknya
karsinoma sel skuamosa. American Cancer Society mencatat bahwa kombinasi yang lama antara
minum alkohol dan tembakau akan meningkatkan pembentukan substansi faktor risiko yang
lebih tinggi. Nitrosamina dan komponen lain nitrosil di dalam acar (asinan), daging bakar, atau
makanan ikan yang diasinkan memberikan kontribusi peningkatan karsinoma sel skuamosa pada
esofagus (Thornton, 2009).
Pendapat lain menyebutkan adanya hubungan antara peningkatan kejadian karsinoma sel
skuamosa pada esofagus dengan konsumsi kronik air hangat (Smeltzer, 2002), konsumsi sirih,
asbestos, polusi udara, dan diet tinggi buah dan sayur-sayuran justru menjadi faktor protektif
untuk terjadinya karsinoma sel skuamosa (Fisichella, 2009).
Beberapa kondisi medis yang dipercaya meningkatkan karsinoma sel skuamosa seperti akalasia,
striktur, tumor kepala dan leher, penyakit plummer-vinson syndrome, serta terpajan dari radiasi.
Karsinoma sel skuamosa meningkat pada akalasia setelah periode 20 tahun kemudian. Hal ini
dipercaya akibat iritasi yang lama dari material lambung. Pada pasien striktur, akibat kondisi
kontak dengan cairan alkali akan meningkatkan sekitar 3 % karsinoma sel skuamosa setelah 20-
40 tahun. Tumor kepala dan leher di hubungkan dengan karsinoma sel skuamosa yang
disebabkan oleh faktor penggunaan alkohol dan tembakau penyakit plummer-vinson syndrome
akan mengalami disfagia, anemia defisiensi besi, dan web esofagus. Kondisi ini akan
meningkatkan insiden kejadian karsinoma sel skuamosa postkrikoid (Enzinger, 2003).
Adenokarsinoma esofagus sering terjadi pada bagian tengah dan bagian bawah esofagus.
Peningkatan abnormal mukosa esofageal sering dihubungkan dengan refluks gastroesofageal
kronik. Metaplasia pada stratifikasi normal epitelium skuamosa bagian distal akan terjadi dan
menghasilkan epitelium glandular yang berisi sel-sel goblet yang disebut epitel barret. Perubahan
genetik pada epitelium meningkatkan kondisi dysplasia dan secara progresif membentuk
adenokarsinoma pada esofagus (Papinemi, 2009).
Penyakit refluks gastroesofageal merupakan faktor penting terbentuknya epitel barret pada
pasien dengan penyakit refluks gastroesofageal., sekitar 10 % menghadirkan epitel barret dan
pada pasien dengan adanya epitel barret sekitar 1 % akan terbentuk adenokarsinoma esofagus.
Oleh karena itu diperlukan untuk dilakukan biopsi endoskopik untuk menurunkan risiko
keganasan pada esofagus (Fisichella, 2009).
Adanya kanker esofagus bisa menghasilkan metastasis ke jaringan sekitar akibat invasi jaringan
dan efek kompresi oleh tumor. Selain itu, komplikasi dapat timbul Karena terapi terhadap tumor.
Invasi oleh tumor sering terjadi ke struktur di sekitar medistinum. Invasi ke aorta mengakibatkan
perdarahan masif, innvasi ke perikardium terjadi tamponade jantung atau sindrom vena cava
superior, invasi ke serabut saraf menyebabkan suara serak atau disfagia, invasi ke saluran napas
mengakibatkan fistula trakeoesofageal dan esofagopulmonal, yang merupakan komplikasi serius
dan progresif mempercepat kematian. Sering terjadi obstruksi esofagus dan komplikasi yang
paling sering terjadi adalah pneumonia aspirasi yang pada gilirannya akan menyebabkan abses
paru dan empiema. Selain itu, juga dapat terjadi gagal napas yang disebabkan oleh obstruksi
mekanik atau perdarahan. Perdarahan yang terjadi pada tumornya sendiri dapat menyebabkan
anemia defisiensi besi sampai perdarahan akut masif. Pasien sering tampak malnutrisi, lemah,
emasiasi dan gangguan sistem imun yang kemudian akan menyulitkan terapi (Wang, 2008).
Adanya kanker esofagus baik karsinoma sel skuamosa atau adekarsinoma esofagus memberikan
berbagai macam keperawatan pada pasien.
Predisposisi stimulus iritasi kronik agen iritan
Alkohol, tembakau, dan beberapa komponen nitrogen
Kontak dengan agen karsinogenik iritan
Akalasia, striktur, tumor kepala
dan leher, penyakit sindrom
plummer-vinson dan terpajan
radiasi
Kanker esofagus
Karsinoma sel skuamukosa esofagus
Perubahan gentik pada epitelium
Displasia epitel barret
Adenokarsinoma esofagus
Perubahan genetik pada epitel skuamosa
Displagia Epitel berat
Kontak mukosa esofagus dengan asam
lambung dan garam empedu
Refluks gastroesofageal kronik
2.2.5 Klasifikasi
Jenis kanker esofagus antara lain:
Kanker esofagus dibagi berdasarkan jenis sel yang terlibat. Mengetahui jenis kanker esofagus
yang anda miliki membantu menentukan pilihan perawatan yang harus anda jalani. Jenis kanker
esofagus antara lain:
Adenicarcinoma. Adenocarcinoma dimulai dari sel kelenjar penghasil lendir di dalam
esofagus. Adenocarcinoma terjadi paling sering pada bagian bawah esofagus.
Squamous cell carcinoma. Kanker ini rata dan tipis di permukaan esofagus. Squamous cell
carcinoma sering terjadi di bagian tengah esofagus. Squamous cell carcinoma adalah kanker
esofagus yang umum di seluruh dunia.
Kerusakan jaringan
lunak pascaoperasi
Invasi jaringan dan efek
kompresi oleh tumor
Risiko tinggi injuri
Intervensi bedah
transthoraksik
esophagectomy
Respons
psikologis
Kompresi saraf lokal Disfagia
Anoreksia
Intervensi radiasi
dan kemoterapi
Intake nutrisi tidak
adekuat
Nyeri
Nyeri retrosternal
Perubahan
intake nutrisi
Pascaoperasi
Preoperatif
Kecemasan
pemenuhan
informasi
Aktual/risiko ketidak
seimbangan nutrisi
kurang dari kebutuhan
Aktual/risiko ketidakefektifan bersihan jalan
nafas efektif
Risiko infeksi
Port de entre
pascaoperasi
Luka pascaoperasi
Respon serabut
lokal
Penurunan kemampuan batuk efektif
Jenis langka lainnya. Kanker esofagus langka antara lain choriocarcinoma, lymphoma,
melanoma, sarcoma dan kanker sel kecil.
2.2.6 Manifestasi
Bila gejala terjadi yang berhubungan dengan kanker esofagus penyakit ini secara umum meluas.
Gejala termasuik disfagia, pada awalnya dengan makanan padat dan akhirnya edngan cairan;
perasaan ada massa ditenggorokan; nyeri saat menelan; nyeri substernal atau rasa penuh; dan
kemudian regurgutasi makanan yang tidak dicerna disertai bau nafas busuk dan cegukan
Pasien pada awalnya hanya makanan padat yng menyebabkan distres, tetapi dengan
berkembangnya penyakit dan obsrtuksi cairan tidak adapat masuk ke lambung. Regurgitasi
makanan dan saliva terjadi hemoragi dapt terjadi dan penurunan progresif berat badan dan
kekuatan terjdi sebagai akibat kelaparan. Gejala selanjutnya mencakup nyeri substernal,
cegukan, kesulitan bernfas dn bau nafas busuk
BAB III
ASUHAN KEPERAWATAN
3.1 Asuhan Keperawatan Pada Kanker Lambung
3.1.1 Pengkajian
Pengkajian akan didapatkan sesuai stadium kanker lambung. Keluhan anoreksia terjadi pada
hampir semua pasien yang mengalami kanker lambung. Keluhan gastrointestinal yang lazim
biasanya adalah nyeri epigastrium, berat badan menurun dengan cepat, melena, dan anemia; pada
kondisi ini biasanya sudah ada metastasis dalam kelenjar getah bening, regional, paru, otak,
tulang, dan ovarium.
Pada pengkajian riwayat penyakit, penting diketahui adanya penyakit yang pernah diderita
seperti ulkus peptikum atau gastritis kronikyang disebabkan oleh infeksi H.pylori. Pengkajian
perilaku /kebiasaan yang mendukung peningkatan risiko penyakit ini, seperti konsumsi alkohol
dan tembakau kronis, konsumsi makanan yang diasinkan (seperti daging bakar atau ikan asin).
Perawat juga mengkaji terdapatnya penurunan berat badan selama ada riwayat penyakit tersebut.
Pengkajian psikososial biasanya didapatkan adanya kecemasan berat setelah pasien mendapat
informasi mengenai kondisi kenker lambung. Perawat juga mengkaji pengetahuan pasien tentang
program pengobatan kanker; meliputi radiasi, kemoterapi, dan pembedahan gastrektomi.
Pengkajian tersebut memberikan informasi untuk merencanakan tindakan yang sesuai dengan
kondisi pasien.
Walaupun pemeriksaan fisik tidak banyak membantu untuk menegakkan diagnosis, tetapi pada
pemeriksaan gastointestinal akan didapatkan adanya anoreksia, penurunan berat badan, dan
pasien terlihat kurus.
Pengkajian diagnostik yang diperlukan untuk kanker lambung adalah pemeriksaan radiografi,
endoskopi biopsi, sitologi, dan laboratorium klinik.
Pemeriksaan Radiografi
1. Dengan bubur barium, akan terdapat gambaran yang khas pada sebagian besar kasus,
dimana akan terlihat tumor dengan permukaan yang erosif dan kasar pada bagian
lambung.
2. CT Scan. Pemeriksaan ini dilakukan sebagai evaluasi praoperatif dan untuk melihat
stadium dengan sistem TNM dan penyebaran ekstra lambung, yang penting untuk
penentuan intervensi bedah radikal dan pemberian informasi prabedah pada pasien.
3. Endoskopi dan biopsi
Pemeriksaan endoskopi dan biopsi sangat penting untuk mendiagnosis karsinoma
lambung, terutama untuk membedakan antara karsinoma epidermal dan adenokarsinoma.
Paling tidak diperlukan beberapa tindakan biopsi, karena kemungkinan terjadi
penyebaran ke submukosa dan adanya kecenderungan tertutupnya karsinoma epidermal
oleh sel epitel skuamus yang normal.
Pengkajian Penatalaksanaan Medis
Penatalaksanaan medis disesuaikan dengan penentuan stadium (staging) dan pengelompokan
stadium tumor. Intervensi yang lazim dilakukan adalah tindakan endoskopi, kemoterapi,
radioterapi, dan intervensi bedah.
Pada polip lambung jinak, diangkat dengan menggunakan endoskopi. Bila karsinoma ditemukan
di dalam lambung, pembedahan biasanya dilakukan untuk mencoba menyembuhkannya.
Sebagian besar atau semua lambung diangkat (gastrektomi) dan kelenjar getah bening di
dekatnya juga ikut diangkat. Bila karsinoma sudah menyebar keluar lambung, tujuan pengobatan
yang dilakuka adalah untuk mengurangi gejala dan memperpanjang harapan hidup pasien.
Kemoterapi dan terapi penyinaran bisa meringankan gejala. Didapatkan hasil kemoterapi dan
terapi penyinaran pada limfoma lebih baik pada karsinoma. Beberapa pasien dengan tingkat
toleransi yang baik akan bertahan hidup lebih lama bahkan bisa sembuh total.
3.1.2 Diagnosa Keperawatan
1. Pemenuhan informasi b.d adanya evaluasi diagnostik, intervensi kemoterapi, radioterapi,
rencana pembedahan (gastrektomi), dan rencana perawatan rumah.
2. Risiko injuri b.d pascaprosedur bedah gastrektomi.
3. Aktual/risiko ketidakefektifan bersihan jalan nafas b.d kemampuan batuk menurun, nyeri
pasca bedah.
4. Aktual/risiko tinggi ketidakseimbangan nutrisi: kurang dari kebutuhan tubuh b.d intake
makanan tidak adekuat.
5. Nyeri b.d iritasi mukosa esofagus, respon pembedahan.
6. Risiko tinggi infeksi b.d adanya port de entre luka pascabedah.
7. Kecemasan b.d prognosis penyakit, salah interpretasi mengenai informasi, dan rencana
pembedahan.
3.1.3 Intervensi dan Rasional
Pemenuhan informasi b.d adanya evaluasi diagnostik, intervensi kemoterapi, radioterapi, rencana pembedahan
(gastrektomi), dan rencana perawatan rumah
Tujuan: dalam waktu 1x24 jam informasi kesehatan terpenuhi.
Kriteria evaluasi:
- Pasien mampu menjelaskan kembali pendidikan kesehatan yang diberikan.
- Pasien termotivasi untuk melaksanakan penjelasan yang telah diberikan.
Intervensi Rasional
Kaji tingkat pengetahuan pasien tentang prosedur
diagnostik, intervensi kemoterapi, radiasi, pembedahan
esofagus dan rencana perawatan rumah.
Tingkat pengetahuan dipengaruhi oleh kondisi
sosioekonomi pasien. Perawat menggunakan pendekatan
yang sesuai dengan kondisi pasien, dengan mengetahui
tingkat pengetahuan pasien, perawat dapat lebih terarah
dalam memberikan pendidikan yang sesuai dengan
pengetahuan pasien secara efektif dan efisien.
Cari sumber yang meningkatkan penerimaan informasi. Keluarga terdekat pasien perlu dilibatkan dalam
pemenuhan informasi untuk menurunkan risiko
kesalahan interpretasi terhadap informasi yang
diberikan.
Jelaskan dan lakukan intervensi prosedur diagnostik
radiografi dengan barium.
Pemeriksaan radiografi dengan barium tidak
menyebabkan rasa sakit. Perawat menyiapkan informed
consent setelah pasien mendapatkan penjelasan.
Persiapan dan penjelasan yang rasional sesuai tingkat
individu akan meningkatkan efisiensi dan efektivitas
pemeriksaan diagnostik.
Jelaskan dan lakukan intervensi pada pasien yang akan
dilakukan pemeriksaan diagnostik dan terapi endoskopi.
Sangat penting bagi pasien untuk mengetahui bahwa
pemeriksaan endoskopi dan biopsi sangat penting untuk
mendiagnosis karsinoma esofagus terutama untuk
membedakan antara karsinoma epidermal dan
adenokarsinoma. Informasi ini dapat memberikan
pengetahuan bagi pasien dan akan meningkatkan tingkat
kooperatif pasien.
Jelaskan tentang terapi dengan prosedur kemoterapi. Pasien perlu mengetahui bahwa kemoterapi diberikan
sebagai pelengkap terapi bedah dan terapi radiasi.
Jelaskan tentang terapi radiasi. Pengetahuan tentang karsinoma lambung bersifat
radiosensitif. Pada kebanyakan pasien, radiasi eksternal
memberikan efek penyusutan tumor. Hal tersebut akan
menambah semangat pasien untuk melakukan terapi.
Jelaskan dan lakukan pemenuhan atau persiapan
pembedahan.
Diskusi jadwal pembedahan.
Diskusi lamanya proses pembedahan
Lakukan pendidikan kesehatan praoperatif
Pasien dan keluarga harus diberitahu waktu
dimulainya pembedahan. Apabila rumah sakit
mempunyai jadwal kamar operasi yang padat, lebih
baik pasien dan keluarga diberitahu tentang
banyaknya jadwal operasi yang telah ditetapkan
sebelum pasien.
Kurang bijaksana bila memberitahukan pasien dan
keluarganya tentang lamanya waktu operasi yang
akan dijalani. Penundaan yang tidak diantisipasi
dapat terjadi karena berbagai alasan. Apabila pasien
tidak kembali pada waktu yang diharapkan, keluarga
akan menjadi cemas. Anggota keluarga harus
menunggu dalam ruang tunggu bedah untuk
mendapat berita yang terbaru dari staf.
Manfaat dari instruksi praoperatif telah diketahui
sejak lama. Setiap pasien diajarkan sebagai seorang
Programkan penyuluhan yang didasarkan pada
kebutuhan individu, rencanakan dan
implementasikan pada waktu yang tepat.
individu dengan mempertimbangkan segala
keunikan, tingakt ansietas, kebutuhan, serta
harapan-harapannya terhadap prosedur bedah yang
akan dijalani.
Jika sesi penyuluhan dilakukan beberapa hari
sebelum pembedahan, pasien mungkin tidak ingat
tentang apa yang dikatakan perawat. Jika instruksi
diberikan terlalu dekat dengan waktu pembedahan,
pasien mungkin berkonsentrasi atau belajar karena
ansietas atau efek dari medikasi praanestesi.
Beritahu persiapan pembedahan.
Persiapan intestinal.
Persiapan kulit.
Pencukuran area operasi.
Persiapan istirahat dan tidur.
Persiapan administrasi dan informed consent.
Pembersihan dengan enema atau laktasif dapat
dilakukan pada malam hari sebelum operai dan
mungkin diulang jika tidak efektif. Tindakan ini
dilakukan untuk mencegah defekasi selama anestesi
atau untuk mencegah trauma yang tidak diinginkan
pada intestinal selama pembedahan abdomen.
Tujuan dari persiapan kulit saat praoperatif adalah
untuk mengurangi sumber bakteri tanpa mencedari
kulit.
Pencukuran area operasi dilakukan apabila protokol
lembaga atau ahli bedah yang mengharuskan
tindakan tersebut. Pasien diberitahukan tentang
prosedur mencukur, dibaringkan dalam posisi yang
nyaman dan tidak memajankan bagian yang tidak
perlu (Smeltzer, 2002).
Istirahat merupakan hal yang penting dalam proses
penyembuhan normal. Kecemasan karena rencana
prosedur pembedahan dapat mengganggu waktu
istirahat atau tidur pasien. Kondisi penyakit yang
membutuhkan tindakan pembedahan mungkin akan
menimbulkan rasa nyeri yang hebat sehingga
mengganggu istirahat.
Pasien sudah menyelesaikan administrasi dan
mengetahui mengenai biaya pembedahan. Pasien
sudah dapat penjelasan dan menandatangani
informed consent.
Ajarkan aktivitas pada postoperasi.
Latihan nafas diafragma.
Salah satu tujuan dari asuhan keperawatan
praoperatif adalah untuk mengajarkan pasien cara
untuk meningkatkan ventilasi paru dan ogsigenasi
darah setelah tindakan anestesi umum. Hal ini
dicapai dengan memeragakan pada pasien
bagaimana cara melakukan nafas dalam, nafas
lambat (menahan inspirasi secara maksimal) dan
bagaimana menghembuskan nafas dengan lambat.
Pasien diletakkan dalam posisi duduk untuk
ekspansi paru yang maksimal.
Tujuan peningkatan pergerakan tubuh secara hati-
hati pada pascaoperatif adalah untuk memperbaiki
sirkulasi, untuk mencegah stasis vena, dan untuk
menunjang fungsi pernafasanyang optimal.
Pasien ditunjukkan bagaimana cara mengganti dari
satu sisi kesisi lainnya dan cara untuk mengambil
posisi lateral. Posisi ini akan digunakan pada
pascaoperatif (bahkan sebelum pasien sadar) dan
dipertahankan setiap 2 jam.
Beritahu pasien dan keluarganya kapan pasien sudah
bisa dikunjungi.
Pasien akan mendapat manfaat bila mengetahui kapan
keluarganya dan temannya bisa berkunjung setelah
pembedahan.
Beri informasi tentang manajemen nyeri. Manajemen nyeri dilakukan untuk peningkatan kontrol
nyeri pada pasien.
Beritahu pasien dan keluarga dengan hati-hati, bahwa
pada fase awal pascabedah pasien akan mendapat
perawatan intensif
Perawat menjelaskan dengan hati-hati agar tidak terjadi
keputusan untuk membatalkan intervensi bedah. Perawat
memberika penekanan bahawa perawatan diruang
intensif merupakan intervensi untuk mempercepat
kesembuhan pasien.
Berikan informasi pada pasien yang akan menjalani
perawatan rumah, meliputi:
Hindari merokok.
Hindari aktivitas berat pascaoperasi.
Hindari minum kopi, the, coklat, minuman kola,
minuman beralkohol dan makanan yang sulit
dicerna.
Anjurkan pasien untuk minum setiap akan menelan
makanan.
Hindari makan 3 jam sebelum tidur
Anjurkan untuk semampunya untuk melakukan
manajemen nyeri nonfarmakologi pada saat nyeri
muncul
Pasien yang terbiasa merokok sebelum pembedahan,
kemungkinan akan mengulangi kebiasaan ini setelah
pulang kerumah. Penjelasan bahwa dampak dari
asap rokok akan memperlambat proses
penyembuhan mungkin akan dapat diterima oleh
pasien.
Aktivitas berat diperbolehkan setelah 12 minggu
tindakan pembedahan. Untuk aktivitas ringan,
pekerjaan rutin ringan, dan hubungan seksual dapat
dilakukan apabila pasien mampu dan dilakukan
secara hati-hati. Mengendarai sepeda motor atau
mobil dianjurkan setelah 3 minggu menjalani
perawatan dirumah.
Komponen ini dapat memperlambat pengosongan
lambung, memperberat peristaltik dan meningkatkan
iritasi pada gastrointestinal.
Konsistensi yang lunak pada makanan akan
mempermudah proses pencernaan oleh sistem
gastrointestinal.
Intervensi untuk mencegah terjadinya refluks.
Beberapa agen nyeri farmakologik biasanya
memberikan reaksi negatif pada gastrointestinal.
Berikan motivasi dan dukungan moral Intervensi untuk meningkatkan keinginan pasien dalam
pelaksanaan prosedur pengembalian fungsi, pascabedah
gastrektomi.
Risiko injuri b.d pascaprosedur bedah gastrektomi.
Tujuan: dalam waktu 2x24 jam pascaintervensi reaksi esofagus, pasien tidak mengalami injuri.
Kriteria evaluasi:
- TTV dalam batas normal.
- Kondisi kepatenan selang dada optimal.
- Tidak terjadi infeksi pada daerah insisi.
Intervensi Rasional
Lakukan perawatan diruang intensif. Untuk menurunkan risiko injuri dan memudahkan
intervensi pasien selama 48 jam diruang rawat.
Kaji faktor-faktor yang meningkatkan risiko injuri. Saat kondisi pascabedah, akan terdapat banyak drain
pada tubuh pasien. Keterampilan keperawatan kritis
diperlukan agar pengkajian tanda-tanda vital dapat
dilakukan secara sistematis.
Kaji status neurologi dan laporkan apabila terdapat
perubahan status neurologi.
Pengkajian status neurologi dilakukan pada setiap
pergantian staf. Setiap perubahan status neurologis
merupakan salah satu tanda terjadi komplikasi bedah.
Penurunan respon, perubahan pupil, gangguan atau
kelemahan yang bersifat satu sisi (unilateral), ketidak
mampuan dalam kontrol nyeri, atau perubahan
neurologis lainnya perlu dilaporkan pada tim medis
untuk mendapatkan intervensi selanjutnya.
Pertahankan status hemodinamik yang optimal.
Pantau kondisi status cairan sebelum memberikan
cairan kristaloid atau komponen darah.
Pantau pengeluaran urin rutin.
Evaluasi secara hati-hati dan dokumentasikan intake
dan output cairan.
Pasien akan mendapat cairan intervena sebagai
pemeliharaan status hemodinamik.
Pada periode immediate pascabedah, pemberian
cairan kristaloid atau komponen darah dilakukan
setelah pasien tidak mengalami overload cairan. Hal
ini perlu diperhatikan oleh perawat karena pada
tindakan gastrektomi, jaringan limfatik disekitarnya
juga dibersihkan. Hilangnya jaringan limfatik
memberikan predisposisi terjadinya edema
pulmonal karena berkurangnya drainase limfatik
pada sistem respirasi (Gregoire, 1998). Kondisi
malnutrisi dan kurang protein juga akan menambah
berat kondisi edema pulmonal.
Pasien pascaprosedur esofagektomi akan mengalami
transudasi cairan ke intertisial. Perawat memantau
produksi urine dalam kisaran 30ml/jam sebagai
batas dalam pemberian dehidrasi optimal.
Perawat mendokumentasikan jumlah urin dan waktu
pencatatan, serta memeriksa kepatenan saluran urin.
Monitor selang nasogastrik. Secara umum pasien pascabedah esofagektomi akan
terpasang selang nasogastrik. Perawat berusaha untuk
tidak mengubah posisi, mengangkat, memanipulasi, atau
mengirigasi selang kecuali memang diperlukan untuk
terapi. Hal ini untuk menurunkan risiko kerusakan
anastomosis. Perawat selalu memonitor selang
nasogastrik dari pengeluaran darah segar selama 12 jam
pascabedah yang menjadi pertanda kebocoran
anastomosis.
Monitor dan cegah terjadinya Gastrik Dumping
Syndrome.
Perawat memonitor adannya Gastrik Dumping
Syndrome yang ditandai dengan kondisi umum
melemah, pingsan, keluhan pusing, berkeringat banyak,
badan terasa tidak nyaman, diare tiba-tiba, palpitasi,
takikardi, dan gejala hipoglikemia. Manajemen
keperawatan pada Gastrik Dumping Syndrome
(Heitkemper, 2000) meliputi:
Berikan posisi duduk selama makan dan beringkan
pasien 30 menit setelah makan.
Kolaborasi pemberian antispasmodik.
Minum air putih 1 jam sebelum atau 1 jam setelah
makan.
Diet rendah kalori, tinggi protein, tinggi lemak dan
tinggi serat.
Beri makanan rutin dengan bolus kecil dan diulang
6-8 kali sehari.
Lakukan intervensi menurunkan injuri pada sistem
pernafasan.
Monitor adanya komplikasi pascagastrektomi pada
sistem pernafasan.
Monitor adanya tanda dan gejala ARDS
Risiko komplikasi pada sistem pernafasan
merupakan kondisi yang paling sering terjadi pada
pasien pascabedah gastrektomi. Ketidakmampuan
dalam pembersihan jalan nafas merupakan kondisi
yang paling sering menyebabkan atelaktasis,
pneumonia dan Acute Respiratory Distress
Syndrome (ARDS) (Osten, 2003)
Kondisi ARDS merupakan salah satu komplikasi
pascagastrektomi berhubungan dengan hilangnya
kelenjar limfatik dan transudasi cairan ke
interstisial. Meskipun mekanisme ARDS pada
gastrektomi belum dimengerti, tetapi respon dari
inflamasi sistemik dipercaya menjadi peran penting
tentang kondisi ini (Osten, 2003). Oleh karena
kondisi ARDS tidak bisa diprediksi, maka pada fase
awal pascagastrektomi perawat memantau
pemberian terapi oksigen secara optimal.
Monitor adanya komplikasi kebocoran anastomosis
pascabedah dan lakukan intervensi untuk mencegah atau
menurunkan kondisi tersebut.
Kebocoran merupakan salah satu komplikasi tersering
pada pascabedah gastrektomi. Tanda dan gejala yang
lazim didapatkan meliputi hipertermi ( 38,6 C), nyeri
inflamasi, takipnea, takikardi secara tiba-tiba,
hipoksemia, emfisema subkutan (Osten, 2003) dan
perubahan warna pada selang drainase. Apabila terdapat
tanda dan gejala ini, laporkan secepatnya ke tim medis
untuk intervensi selanjutnya.
Kolaborasi untuk pemberian antibiotik pascabedah. Antibiotik menurunkan risiko infeksi yang akan
menimbulkan reaksi inflamasi lokal dan dapat
memperlambat proses penyembuhan pascafunduplikasi
lambung.
Aktual/risiko ketidakefektifan bersihan jalan nafas b.d kemampuan batuk menurun, nyeri pascabedah.
Tujuan: dalam waktu 2x24 jam pascabedah gastrektomi, bersihan jalan nafas pasien tetap optimal.
Kriteria evaluasi:
- Jalan nafas bersih, tidak ada akumulasi darah pada jalan nafas.
- Suara nafas normal, tidak ada bunyi nafas tambahan seperti stridor.
- Tidak ada penggunaan otot bantu pernafasan.
- RR dalam batas normal 12-20 x/menit.
Intervensi Rasional
Kaji dan monitor jalan nafas. Deteksi awal untuk interpretasi intervensi selanjutnya.
Salah satu cara untuk mengetahui apakah pasien
bernafas atau tidak adalah dengan menempatkan telapak
tangan diatas hidung dan mulut pasien, untuk merasakan
hembusan nafas. Gerakan toraks dan diafragma tidak
selalu menandakan pasien bernafas.
Beri oksigen 3 liter/menit Pemberian oksigen dilakukan pada fase awal
pascabedah. Pemenuhan oksigen dapat membantu
meningkatkan PaO2 dicairan otak, yang akan
memengaruhi pengaturan pernafasan.
Instruksikan pasien untuk nafas dalam dan melakukan
betuk efektif.
Pada pasien pascabedah dengan tingkat toleransi yang
baik, pernafasan diafragma dapat meningkatkan
ekspansi paru. Berbagai tindakan dilakukan untuk
memperbesar ekspansi dada dan pertukaran gas. Sebagai
contoh, meminta pasien untuk menguap atau melakukan
inspirasi maksimal.
Batuk juga didorong untuk melonggarkan sumbatan
mukus. Bantu pasien mengatasi ketakutannya bahwa
ekskresi dari batuk dapat menyebabkan insisi bedah
akan terbuka.
Lakukan fisioterapi dada.
Tetapkan lokasi dari setiap segmen paru.
Jaga posisi pasien jangan sampai jatuh, gunakan
pagar pengaman yang ada pada sisi tempat tidur.
Lakukan diskusi dengan pasien tentang tehnik
penatalaksanakan, dan demonstrasikan langkah
demi langkah prosedur yang akan dilaksanakan.
Lakukan vibrasi dan perkusi.
Tujuan dari fisioterapi dada adalah memfasilitasi
bersihan jalan nafas dari sekret yang tidak dapat
dilakukan dengan batuk efektif, meningkatkan
pertukaran udara yang adekuat, menurunkan frekuensi
pernafasan serta meningkatkan ventilasi dan pertukaran
udara.
Perawat melakukan auskultasi agar dapat
menentukan area paru dengan bunyi dengan bunyi
nafas ronkhi, sebagai dasar untuk menentukan
pengaturan posisi.
Sebelum melakukanintervensi, perawat mengkaji
tingkat kemampuan dan kerjasama pasien. Apabila
tingkat toleransi dari pasien tidak optimal, perawat
bertugas menjaga dan mencegah trauma sekunder
dari intervensi seperti memasang pagar
pengamanan.
Apabila kemampuan toleransi pasien baik maka
penjelasan dan kerjasama pasien akan meningkatkan
efisiensi dan efektivan tindakan.
Pemberian vibrasi dan perkusi sesuai area
penumpukan sekret akan memobilisasi sekret dari
jalan nafas kecil kejalan nafas besar sehingga akan
mudah dibatukkan.
Lakukan nebulizer. Nebulizer dilakukan dengan cara menghirup larutan obat
yang telah diubah menjadi bentuk kabut atau uap.
Pengiriman obat melalui nebulizer kejalan nafas sangat
cepat, sehingga aksinya lebih cepat dalam mengencerkan
sekret pada jalan nafas. Kombinasi antara nebulizer dan
fisioterapi dada akan meningkatkan efektifitas evakuasi
sekret dari jalan nafas.
Medikasi nebulizer kontra indikasi pada keadaan dimana
suara nafas tidak ada atau berkurang, kecuali jika
medikasi nebulizer diberikan melalui endotrakeal tube
yang menggunakan tekanan positif.
Bersihkan sekret pada jalan nafas dan lakukan suction
apabila kemampuan mengevakuasi sekret tidak efektif.
Kesulitan bernafas dapat terjadi akibat sekresi lensdir
yang berlebihan. Mengganti posisi pasien dari satu sisi
kesisi lainnya memungkinkan cairan yang terkumpul
untuk keluar dari sisi mulut. Jika gigi pasien mengatup,
mulut dapat dibuka hati-hati secara manual dengan
spatel lidah yang dibungkus kassa.
Mukus yang menyumbat faring atau trakea dihisap
dengan ujung penghisap faringel atau kateter nasal yang
dimasukkan kedalam nasofaring atau orofaring.
Evaluasi dan monitor keberhasilan intervensi
pembersihan jalan nafas.
Apabila tingkat toleransi pasien tidak optimal, lakukan
kolaborasi dengan tim medis untuk segera dilakukan
terapi endoskopi atau pemasangan tamponade balon.
Risiko tinggi ketidakseimbangan nutrisi: kurang dari kebutuhan tubuh b.d intake makanan tidak adekuat
Tujuan: setelah 3x24 jam pada pasien nonbedah dan setelah 7x24 jam pascabedah asupan nutrisi dapat
optimal dilaksanakan.
Kriteria evaluasi:
- Pasien dapat menunjukkan metode makanan yang tepat.
- Terjadi penurunan gejala refluks esofagus, meliputi odinofagia berkurang, RR dalam batas normal 12-
20 x/menit.
- Berat badan pada hari ke-7 pascabedah meningkat 0,5 kg.
Intervensi Rasional
Intervensi nonbedah:
Anjurkan pasien makan dengan perlahan dan
mengunyah makanan dengan seksama.
Evaluasi adanya alergi makanan dari kontraindikasi
terhadap makanan.
Sajikan makanan dengan cara yang menarik.
Fasilitasi pasien memperoleh diet biasa yang disukai
(sesuai indikasi).
Pantau intake dan output, anjurkan untuk timbang
berat badan secara periodik (sekali seminggu).
Lakukan dan ajarkan perawatan mulut sebelum dan
sesudah makan serta sebelum dan sesudah
intervensi/pemeriksaan peroral.
Agar makanan dapat lewat dengan mudah ke
lambung.
Beberapa pasien mungkin mengalami alergi
terhadap beberapa komponen makanan tertentu dan
beberapa penyakit lain, seperti diabetes melitus,
hipertensi dan lainnya memberikan manifestasi
terhadap persiapan komposisi makanan yang akan
diberikan.
Membantu merangsang nafsu makan.
Mempertimbangkan keinginan individu dapat
memperbaiki asupan nutrisi.
Berguna mengukur keefektifan nutrisi dan dukungan
cairan.
Menurunkan rasa tidak enak karena adanya sisa
makanan dan bau obat yang dapat merangsang pusat
muntah.
Intervensi pascabedah:
Kaji kondisi dan toleransi gastrointestinal.
Lakukan perawatan mulut.
Parameter penting adalah dengan melakukan
auskultasi bising usus. Apabila didapatkan bising
usus artinya fungsi gastrointestinal sudah pulih
setelah anastesi umum.
Intervensi ini untuk menurunkan risiko infeksi oral.
Masukkan 10-20 ml cairan sodium klorida setiap sif
melalui selang nasogastrik.
Berikan nutrisi cair melalui selang nasogastrik atau
atas instruksi medis.
Kolaborasi dengan ahli gizi mengenai jenis nutrisi
yang akan digunakan pasien.
Hindari makan 3 jam sebelum tidur.
Pembersihan ini selain untuk menjaga kepatenan
selang nasogastrik juga untuk meningkatkan
penyembuhan pada area pascagastrektomi.
Pemberian nutrisi cair dilakukan untuk memenuhi
asupan nutrisi melalui gastrointestinal. Pemberian
nutrisi melalui nasogastrikharus dikolaborasikan
dengan tim medis yang merawat pasien.
Ahli gizi harus terlibat dalam penentuan komposisi
dan jenis makanan yang akan diberikan sesuai
dengan kebutuhan individu.
Intervensi untuk mencegah terjadinya refluks.
Nyeri b.d iritasi mukosa lambung, respon pembedahan.
Tujuan: dalam waktu 7x24 jam pascabedah, nyeri berkurang atau teradaptasi.
Kriteria evaluasi:
- Secara subjektif menyatakan nyeri berkurang atau teradaptasi.
- Skala nyeri 0-1 (dari skala 0-4).
- TTV dalam batas normal, wajah terlihat rileks.
Intervensi Rasional
Jelaskan dan bantu pasien dengan tindakan pereda nyeri
nonfarmakologi dan noninvasif.
Pendekatan dengan menggunakan relaksasi dan terapi
nonfarmakologi telah menunjukkan keefektifan dalam
mengurangi nyeri.
Lakukan manajemen nyeri.
Kaji nyeri dengan pendekatan PQRST.
Istirahatkan pasien pada saat nyeri muncul.
Ajarkan tehnik relaksasi nafas dalam pada saat nyeri
muncul.
Ajarkan tehnik distraksi pada saat nyeri.
Rawat pasien diruang intensif.
Lakukan manajemen sentuhan.
Pendekatan PQRST dapat serta komprehensif
menggali kondisi nyeri pasien. Apabila pasien
mengalami skala nyeri 3 (dari skala 0-4) ini
merupakan peringatan yang perlu diwaspadai karena
merupakan manifestasi klinik dari komplikasi
pascabedah esofagektomi.
Istirahat, secara fisiologis akan menurunkan
kebutuhan oksigen yang diperlukan untuk
memenuhi kebutuhan metabolisme basal.
Meningkatkan asupan oksigen sehingga akan
menurunkan nyeri sekunder dari iskemia intestinal.
Distraksi (pengalihan perhatian) dapat menurunkan
stimulus internal.
Untuk mengontrol nyeri pasien harus dirawat
dirunag intensif. Lingkungan tenang akan
menurunkan stimulus nyeri eksternal. Pembatasan
pengunjung membantu meningkatkan kondisi
oksigen ruangan yang akan berkurang apabila
banyak pengunjung yang berada diruangan. Istirahat
akan menurunkan kebutuhan oksigen jaringan
perifer.
Manajemen sentuhan saat nyeri berupa sentuhan
dukungan psikologis dapat membantu menurunkan
nyeri.
Tingkatkan pengetahuan pasien mengenai sebab-sebab
nyeri dan menghubungkan berapa lama nyeri akan
berlangsung.
Pengetahuan akan membantu mengurangi nyeri dan
dapat membantu mengembangkan kepatuhan pasien
terhadap rencana terapi.
Tindakan kolaborasi:
Analgetik intravena
Analgetik diberikan untuk membantu menghambat
stimulus nyeri di korteks serebri sehingga nyeri dapat
berkurang.
Risiko tinggi infeksi b.d adanya port de entre luka pascabedah
Tujuan: dalam waktu 12x24 jam terjadi perbaikan pada integritas jaringan lunak dan tidak terjadi infeksi.
Kriteria evaluasi:
- Jahitan dilepas pada hari ke-12 tanpa adanya tanda-tanda infeksi dan peradangan pada area luka.
- Leukosit dalam batas normal.
- TTV dalam batas normal.
Intervensi Rasional
Kaji jenis pembedahan, waktu pembedahan dan apakah
adanya instruksi khusus dari tim dokter bedah dalam
melakukan perawatan luka.
Mengidentifikasi kemajuan atau penyimpangan dari
tujuan yang diharapkan.
Jaga kondisi balutan dalam keadaan bersih dan kering. Kondisi bersih dan kering akan menghindari
kontaminasi komensal yang akan menyebabkan respon
inflamasi lokal dan memperlambat proses penyembuhan
luka.
Lakukan perawatan luka.
Lakukan perawatan luka steril pada hari kedua
pascabedah dan diulang setiap dua hari sekali pada
luka abdomen.
Lakukan perawatan luka pada area sekitar drain.
Bersihkan luka dan drain dengan cairan antiseptik
jenis iodine providum dengan cara swabbing dari
arah dalam keluar.
Besihkan bekas sisa iodine providum dengan
alkohol 70% atau normal salin dengan cara
swabbing dari arah dalam keluar.
Tutup luka dengan kassa steril dan tutup seluruh
permukaan kassa dengan plester adhesif.
Perawatan luka sebaiknya tidak dilakukan setiap
hari, untuk mengurangi kontak dengan luka yang
steril, sehingga mencegah kontaminasi kuman pada
luka bedah.
Semua drain pascabedah gastrektomi merupakan
material yang menjadi jalan masuk kuman. Perawat
melakukan perawatan luka setiap hari atau
disesuaikan dengan kondisi pembalutan drain,
apabila kotor maka harus diganti.
Pembersihan debris (sisa fagositosis, jaringan mati)
dan kuman sekitar luka dengan mengoptimalkan
kelebihan dari iodine providum sebagai antiseptik
dan dengan arah dari dalam keluarvdapat mencegah
kontaminasi kuman kejaringan lunak.
Antiseptik iodine providum mempunyai kelemahan
dalam menurukan proses epitelisasi jaringan
sehingga memperlambat pertumbuhan luka, maka
harus dibersihkan dengan alkohol atau normal salin.
Penutupan secara menyeluruh dapat menghindari
kontaminasi dari benda atau udara yang bersentuhan
dengan luka bedah.
Angkat drain pascabedah sesuai instruksi medis. Pengangkatan drain sesuai indikasi bertujuan untuk
menurunkan risiko infeksi.
Kolaborasi penggunaan antibiotik. Antibiotik injeksi diberikan selama 3 hari pascabedah,
kemudian dilanjutkan antibiotik oral sampai jahitan
dilepas. Perawat berperan mengkaji adanya reaksi dan
riwayat alergi serta memberikan antibiotik sesuai
instruksi dokter.
Kecemasan b.d prognosis penyakit, salah interpretasi mengenai informasi.
Tujuan: dalam waktu 1x 24 jam pasien secara subjektif melaporkan rasa cemas berkurang.
Kriteria evaluasi:
- Pasien mampu mengungkapkan perasaannya kepada perawat.
- Pasien dapat mendemonstrasikan keterampilan pemecahan masalahnya dan perubahan koping yang
digunakan sesuai situasi yang dihadapi.
- Pasien dapat mencatat penurunan kecemasan/ketakutan dibawah standar.
- Pasien dapat rileks dan tidur/istirahat dengan baik.
Intervensi Rasional
Monitor respon fisik seperti kelemahan, perubahan tanda vital,
atau gerakan yang berulang-ulang. Catat kesesuaian respon
verbal dan nonverbal selama kounikasi.
Digunakan dalam mengevaluasi derajat/tingkat
kesadaran/konsentrasi, khususnya ketika melakukan
komunikasi verbal.
Anjurkan pasien dan keluarga untuk mengungkapkan
dan mengekspresikan rasa takutnya.
Memberikan kesempatan untuk berkonsentrasi,
kejelasan dari rasa takut dan mengurangi cemas yang
berlebihan.
Beri dukungan prabedah Hubungan emosional yang baik antara perawat dan
pasien akan mempengaruhi penerimaan pasien terhadap
tindakan pembedahan. Aktif mendengar semua
kekhawatiran dari keprihatinan pasien adalah bagian
penting dari evaluasi praoperatif
Berikan privasi untuk pasien dan orang terdekat. Memberi waktu untuk mengekspresikan perasaan,
menghilangkan cemas, dan perilaku adaptasi. Adanya
keluarga dan teman-teman yang dipilih pasien akan
aktivitas pengalihan (misalnya membaca) akan
menurunkan perasaan terisolasi.
Beri kesempatan kepada pasien untuk mengungkapkan
ansietasnya.
Pasien yang divonis mengalami kanker lambung
mempunyai tingkat penerimaan yang bervariasi. Dengan
pendekatan yang baik sesuai dengan toleransi individu,
maka ungkapan yang dikemukakan pasien dapat
menghilangkan ketegangan terhadap kekhawatiran yang
tidak di ekspresikan
Kolaborasi:
Beri anticemas sesuai indikasi, contohnya Diazepam.
Cara reaksi dari pasien/keluarga. Berikan kesempatan
untuk mendiskusikan perasaannya/konsentrasinya, serta
harapan masa depan.
Meningkatkan relaksasi dan menurunkan kecemasan.
Kecemasan dan respon anggota keluarga terhadap apa
yang terjadi, dapat disampaikan oleh pasien
3.2 Asuhan Keperawatan Pada Kanker Esofagus
3.2.1 Pengkajian
Pada pengkajian akan didapatkan sesuai stadium kanker esofagus. Keluhan disfagia terdapat
pada hampir semua pasien yang mengalami kanker esofagus. Pada keluhan disfagia berat,
apabila didapatkan pasien tidak bisa meneguk air minum, maka memberikan indikasi
pembesaran tumor telah menyumbat lumen esofagus.
Pada pengkajian riwayat penyakit, penting untuk diketahui adanya penyakit yang pernah diderita
seperti refluks gastroesofageal, akalasia, striktur esofagus, dan tumor pada kepala atau leher.
Pengkajian kebiasaan yang mendukung peningkatan risiko juga dilakukan, seperti penggunaan
alkohol dan tembakau kronis, konsumsi makanan yang diasinkan, daging bakar, atau ikan asin.
Selain itu, perawat juga mengkaji apakah selama ada riwayat penyakit tersebut juga disertai
adanya penurunan berat badan.
Pengkajian psikososial biasanya di dapatkan adanya kecemasan berat setelah mendapat
pemberitahuan tentang kondisi kanker esofagus. Pengkajian pengetahuan pasien tentang program
pengobatan kanker meliputi radiasi, kemoterapi, dan pembedahan reseksi esofagus, sehingga
dapat memberikan manifestasi untuk merencanakan tindakan yang sesuai dengan kondisi
individu.
Walaupun pada pemeriksaan fisik tidak banyak membantu untuk menegakkan diagnostik, tetapi
pada pemeriksaan gastrointestinal akan didapatkan adanya anoreksia, muntah, dan muntah darah
(dengan material seperti tumpukan kopi). Pada pemeriksaan feses didapatkan feses berwarna
gelap yang menandakan adanya perdarahan pada saluran gastrointestinal atas.
Pada pemeriksaan fisik lainnya didapatkan adanya penurunan berat badan dan pasien terlihat
kurus. Apabila invasi metastasis sudah mengenai trakeoesofageal, pada pasien akan didapatkan
adanya perubahan suara bicara yang menandakan telah terjadi invasi ke nervus laringeus
rekurens atau aspirasi kronik. Batuk kronik dapat terjadi karena aspirasi kronik atau fistula
trakeoesofageal yang pada gilirannya juga mengakibatkan batuk-batuk saat menelan. Komplikasi
pulmonal lainnya yang sering terjadi adalah pneumonia. Perdarahan pada tumor mengakibatkan
anemia defisiensi besi atau hematemesis dan melena. Pada pasien juga di dapatkan adanya nyeri
pada retrosternal yang tidak berkurang dengan melakukan istirahat. Pada beberapa kasus juga
didapatkan adanya gangguan pernapasan akibat aspirasi makanan yang belum dicerna atau invasi
trakeobronkial oleh tumor.
Pada pengkajian diagnostik untuk kanker esofagus yang diperlukan adalah pemeriksaan
radiografi, endoskopi biopsi, sitologi, dan laboratorium klinik.
1. Pemeriksaan Radiografi
a. Dengan bubur barium akan terdapat gambaran yang khas pada sebagian besar kasus
dimana akan terlihat tumor dengan permukaan yang erosive dan kasar pada bagian
esofagus yang terkena. Bila terdapat penyempitan pada bagian distal oleh penyebaran
tumor ini dari daerah kardia lambung, hal ini harus dapat dibedakan dengan akalasia.
b. CT Scan untuk melihat derajat pembesaran tumor pada rongga toraks dan diperlukan
untuk mengetahui apakah terdapat metastasis pada hati.
2. Endoskopi dan Biopsi
Pemeriksaan endoskopi dan biopsi sangat penting untuk mendiagnosis karsinoma
esofagus, terutama untuk membedakan antara karsinoma epidermal dan adenokarsinoma.
Pada pemeriksaan tersebut di perlukan beberapa biopsi karena terjadi penyebaran ke
submukosa dan adanya kecenderungan tertutupnya karsinoma epidermal oleh sel epitel
skuamosa yang normal.
3. Sitologi
Pemeriksaan sitologik didapatkan dengan cara bilasan pada daerah tumor tersebut. Sel-sel
tumor juga diperoleh pada ujung esofagoskop ketika alat ini keluar setelah pemeriksaan
endoskopik.
4. Pemeriksaan tes faal hati dan ultrasonografi diperlukan untuk mengetahui apakah ada
metastasis pada hati.
2.2.5. Pengkajian Penatalaksanaan Medis
Penatalaksanaan medis disesuaikan dengan penentuan stadium (staging) dan pengelompokan
stadium tumor. Penatalaksanaan yang lazim dilakukan adalah intervensi nonoperasi dan
intervensi operasi.
1. Intervensi nonoperasi.
a. Radiasi.
Karsinoma esofagus bersifat radiosensitif. Pada kebanyakan pasien, radiasi eksternal
memberikan efek penyusutan tumor. Komplikasi akibat efek radiasi sering berupa
striktura, fistula dan perdarahan, selain itu, terkadang juga dijumpai komplikasi
kardiopulmonal (Enzinger, 2003).
b. Kemoterapi.
Kemoterapi dapat diberikan sebagai pelengkap terapi operasi dan terpi radiasi.
Biasanya digunakan kemoterapi kombinasi sisplatin bersama paclitaxel da 5
fluorouracil dimana memberikan respon sempurna pada 37% pasien (Le prise, 1994).
c. Terapi laser (Nd:YAG laser)
Pemberian intervensi terapi laser (Nd:YAG laser) dapat membantu menurunkan
secara sementara kondisi disfagia pada 70% pasien kanker esofagus. Pelaksanaan
secara multipel yang dibagi pada beberapa sesi dapat meningkatkan kepatenan lumen
esofagus (Wang, 2008).
d. Photodynamic therapy (PDT).
PDT dilakukan pada pasien dengan keganasan jaringan displastik. Fotosintesis
mentransfer energi ke substrat kimia pada jaringan abnormal. Beberapa studi PDT
atau terapi laser dengan kombinasi penghambat asam jangka panjang (long term acid
inhibition) menghasilkan terapi endoskopi yang efektif pada displasia mukosa Barret
dan mengeleminasi mukosa Barret (Fisichella, 2009).
2. Intervensi bedah.
Esofagotomi dilakukan melalui insisi abdominal dan serviks melewati hiatus
esofagus/THE (transhiatal esophagectomy) atau dengan cara insisi abdominal dan toraks
kanan/TTE (transthoracic esophagectomy). Pada transhiatal esophagectomy rongga dada
tidak dibuka. Ahli bedah melukan manuver transhiatal dengan mengangkat esofagus
secara manual dari rongga toraks. Pada transthoracic esophagectomy bagian tengah dan
bawah esofgus diangkat melalui rongga toraks yang dibuka. Pembukaan abdomen
dilakukan agar dapat memobilisasi lambung untuk memudahkan reseksi (Mackenzie,
2004).
3.2.2 DIAGNOSIS KEPERAWATAN
1. Pemenuhan informasi b.d adanya evaluasi diagnostik, intervensi kemoterapi, radioterapi,
rencana pembedahan esofagus, dan rencana perawatan rumah.
2. Risiko injuri b.d pascaprosedur bedah reseksi esofagus.
3. Aktual/risiko ketidakefektifan bersihan jalan napas b.d kemampuan batuk menurun, nyeri
pasca operasi.
4. Aktual/risiko tinggi ketidak seimbangan nutrisi kurang dari kebutuhan tubuh b.d
kurangnya intake makanan yang adekuat.
5. Nyeri b.d iritasi mukosa esofagus, respons pembedahan.
6. Risiko tinggi infeksi b.d adanya port de entree luka pasca bedah.
7. Kecemasan b.d prognosis penyakit, misinterpretasi informasi, rencana pembedahan.
3.2.3 Intervensi dan Rasional
Pemenuhan informasi b.d. adanya evaluasi diagnostik, intervensi kemoterapi, radioterapi, rencana pembedahan
esofagus, dan rencana perawatan rumah
Intervensi Rasional
Kaji tingkat pengetahuan pasien tentang prosedur
diagnostik, intervensi kemoterapi, radiasi, pembedahan
esofagus, dan rencana perawatan rumah.
Tingkat pengetahuan dipengaruhi oleh kondisi sosial
ekonomi pasien. Perawat menggunakan pendekatan
yang sesuai dengan kondisi individu pasien. Dengan
mengetahui tingkat pengetahuan tersebut perawat dapat
lebih terarah dalam memberikan pendidikan yang sesuai
dengan pengetahuan pasien secara efisien dan efektif.
Cari sumber yang meningkatkan penerimaan informasi. Keluarga terdekat dengan pasien perlu dilibatkan dalam
pemenuhan informasi untuk menurunkan risiko
misinterpretasi terhadap informasi yang diberikan.
Jelaskan dan lakukan intervensi prosedur diagnostik
radiografi dengan barium ( dapat dilihat kembali
prosedur operasional keperawatan pasien pada
pemeriksaan foto abdomen dengan barium ).
Pemeriksaan radiografi dengan barium tidak
menyebabkan rasa sakit. Perawat mempersiapkan
informed consent setelah pasien mendapatkan
penjelasan. Persiapan dan penjelasan yang rasional
sesuai tingkat individu akan meningkatkan efisiensi dan
efektivitas pemeriksaan diagnostik.
Jelaskan dan lakukan intervensi pada pasien yang akan
dilakukan pemeriksaan diagnostik dan terapi secara
endoskopik ( prosedur intervensi keperawatan
diagnostik barium dari saluran gastrointestinal atas ).
Pasien sangat penting untuk mengetahui bahwa
pemeriksaan endoskopik dan biopsi sangat penting
untuk mendiagnosis karsinoma esofagus, terutama untuk
membedakan antara karsinoma epidermal dan
adenokarsinoma. Pengetahuan ini dapat memberikan
pengetahuan pasien dan akan meningkatkan tingkat
kooperatif dari pasien.
Jelaskan tentang terapi dengan kemoterapi. Pasien perlu mengetahui bahwa kemoterapi diberikan
sebagai pelengkap terapi operasi dan terapi radiasi.
Jelaskan tentang terapi radiasi. Pengetahuan tentang karsinoma esofagus bersifat
radiosensitif dan pada kebanyakan pasien, radiasi
eksternal memberikan efek penyusutan tumor sehingga
akan menambah semangat pada pasien untuk melakukan
terapi.
Jelaskan dan lakukan pemenuhan atau persiapan
pembedahan, meliputi :
Diskusikan jadwal pembedahan.
Pasien dan keluarga harus diberitahu waktu dimulainya
pembedahan. Apabila rumah sakit mempunyai jadwal
Diskusikan lamanya pembedahan.
Lakukan pendidikan kesehatan preoperatif.
Programkan instruksi yang didasarkan pada
kebutuhan individu direncanakan dan
diimplementasikan pada waktu yang tepat.
kamar operasi yang padat, lebih baik pasien dan
keluarga diberitahukan tentang banyaknya jadwal
operasi yang telah dditetapkan sebelum pasien.
Kurang bijaksana bila memberitahukan pasien dan
keluarganya tentang lamanya waktu operasi yang akan
dijalani. Penundaan yang tidak diantisipasi dapat terjadi
karena berbagai alasan. Apabila pasien tidak kembali
pada waktu yang diharapkan, keluarga akan menjadi
sangat cemas. Anggota keluarga harus menunggu dalam
ruang tunggu bedah untuk mendapat berita yang terbaru
dari staf.
Manfaat dari instruksi preoperatif telah dikenal sejak
lama. Setiap pasien diajarkan sebagai seorang individu,
dengan mempertimbangkan segala keunikan ansietas,
kebutuhan, dan harapan-harapannya.
Jika sesi penyuluhan dilakukan beberapa hari sebelum
pembedahan, pasien mungkin tidak ingat tentang apa
yang telah dikatakan. Jika instruksi diberikan terlalu
dekat dengan waktu pembedahan, pasien mungkin tidak
dapat berkonsentrasi atau belajar karena ansietas atau
efek dari medikasi praanestesi.
Beritahu persiapan pembedahan, meliputi :
Persiapan intestinal.
Persiapan kulit.
Pembersihan area operasi.
Pembersihan dengan enema atau laksatif mungkin
dilakukan pada malam sebelum operasi dan mungkin
diulang jika tidak efektif. Pembersihan ini bertujuan
mencegah defekasi selama anestesi atau untuk mencegah
trauma yang tidak diinginkan pada intestinal selama
pembedahan abdomen.
Tujuan dari persiapan kulit preoperatif adalah untuk
mengurangi sumber bakteri tanpa mencederai kulit. Bila
ada waktu seperti bedah elektif, pasien dapat
diinstruksikan untuk menggunakan sabun yang
mengandung deterjen-germisida untuk membersihkan
area kulit selama beberapa hari sebelum pembedahan
untuk mengurangi jumlah organisme kulit. Persiapan ini
dapat dilakukan dirumah sebelum pembedahan, pasien
harus mandi air hangat dan merelakskan, serta
menggunakan sabun iodine. Meskipun hal ini lebih
disukai dilakukan pada hari pembedahan, waktu yang
dijadwalkan untuk pembedahan dapat mengharuskan
bahwa hal tersebut dilakukan pada malam sebelumnya.
Tujuan menjadwalkan mandi pembersihan sedekat
mungkin dengan waktu pembedahan adalah untuk
mengurangi risiko kontaminasi kulit terhadap luka
bedah. Mencuci rambut sehari sebelum pembedahan
sangat disarankan kecuali kondisi pasien tidak
memungkinkan hal tersebut.
Amat disarankan agar kulit di dan sekitar lokasi operasi
tidak dicukur. Selama mencukur, kulit mungkin
mengalami cedera oleh silet dan menjadi pintu masuk
untuk bakteri. Jaringan yang cedera ini dapat bertindak
Pencukuran area operasi.
sebagai substrat untuk pertumbuhan bakteri. Selain itu,
makin jauh interval antara bercukur dan operasi, makin
tinggi angka infeksi luka pascaoperasi. Kulit yang
dibersihkan dengan baik, tetapi tidak dicukur sering,
jarang menyulitkan dibanding dengan kulit yang dicukur
( Mackenzie, 2004 ).
Pencukuran area operasi dilakukan apabila protokol
lembaga atau ahli bedah mengharuskan kulit untuk
dicukur, pasien diberitahukan tentang prosedur
mencukur, dibaringkan dalam posisi yang nyaman, dan
tidak memajan bagian yang tidak perlu ( smeltzer, 2002
)
Beritahu persiapan pembedahan, meliputi :
Persiapan istirahat dan tidur.
Persiapan rambut dan kosmetik.
Istirahat merupakan hal yang penting untuk
penyembuhan normal. Kecemasan tentang pembedahan
dapat dengan mudah mengganggu kemampuan untuk
istirahat atau tidur. Kondisi penyakit yang membutuhkan
tindakan pembedahan mungkin akan menimbulkan rasa
nyeri yang hebat sehingga mengganggu istirahat.
Perawat harus memberi lingkungan yang tenang dan
nyaman untuk pasien. Dokter sering memberi obat
hipnotik-sedatif atau antiansietas pada malam hari
sebelum pembedahan. Obat-obatan hipnotik-sedatif (
misal flurazepam [ dalmanel ] ) menyebabkan dan
mempercepat pasien tidur. Obat-obatan antiansietas (
misal alprazolam [ xanax ], diazepam [ valium ] )
bekerja pada korteks serebral dan sistem limbic untuk
menghilangkan ansietas ( Smeltzer, 2002 ).
Untuk menghindari cedera, perawat meminta pasien
melepas jepit rambutnya sebelum masuk ke ruang
operasi. Rambut palsu juga harus dilepas. Rambut
panjang dapat dikepang agar tetap pada tempatnya.
Pasien akan memakai tutup kepala sebelum memasuki
ruang operasi.
Selama dan setelah pembedahan ahli anestesi dan
perawat mengkaji kulit dan membrane mukosa untuk
menentukan kadar oksigenasi dan sirkulasi pasien. Oleh
karena itu, seluruh riasan muka (lipstik, bedak, pemerah
muka, dan cat kuku) harus dihilangkan untuk
memperlihatkan warna kulit dan kuku yang normal.
Pemeriksaan alat bantu ( protese ) dan perhiasan. Pasien harus melepas semua prostese, termasuk gigi
palsu lengkap atau sebagian, kaki palsu, dan lensa
kontak. Alat bantu dengar, bulu mata palsu, dan
kacamata juga harus dilepas. Apabila pasien memiliki
brace ( alat penopang ) atau bidai, perawat meminta
dokter untuk menentukan apakah alat-alat tersebut harus
dilepas atau tidak.
Pada banyak lembaga, perawat harus
mendokumentasikan daftar seluruh alat prostese atau
barang-barang pribadi termasuk perhiasan dan
menyimpannya sesuai dengan kebijakan lembaga.
Perawat juga boleh memberikan prostese dan perhiasan
pada anggota keluarga.
Persiapan administrasi dan informed consent. Pasien sudah menyelesaikan administrasi dan
mengetahui secara finansial biaya pembedahan. Pasien
sudah mendapat penjelasan dan menendatangani
informed consent.
Ajarkan aktivitas pada postoperasi, meliputi :
Latihan napas diafragma.
Latihan tungkai
Salah satu tujuan dari asuhan keperawatan preoperatif
adalah untuk mengajarkan pasien cara untuk
meningkatkan ventilasi paru dan oksigenasi darah
setelah anestesi umum. Hal ini dicapai dengan
memperagakan pada pasien bagaimana melakukan napas
dalam, napas lambat ( menahan inspirasi secara
maksimal ), dan bagaimana menghembuskan napas
dengan lambat. Pasien diletakkan dalam posisi duduk
untuk memberikan ekspansi paru yang maksimum ( J.M.
Matassarin Black, 1997 ).
Pernapasan diafragmatik, mengacu pada pendataran
kubah diafragma selama inspirasi dengan
mengakibatkan pembesaran abdomen bagian atas sejalan
dengan desakan udara masuk. Selama ekspirasi, otot-
otot abdomen berkontraksi.
Tujuan peningkatan pergerakan tubuh secara hati-hati
pada pascaoperasi adalah untuk memperbaiki sirkulasi,
untuk mencegah stasis vena, dan untuk menunjang
fungsi pernapasan yang optimal.
Pasien ditunjukkan bagaimana cara untuk berbalik dari
satu sisi ke sisi lainnya dan cara untuk mengambil posisi
lateral. Posisi ini akan digunakan pada pascaoperasi
(bahkan sebelum pasien sadar) dan dipertahankan setiap
dua jam.
Sendi panggul ( sama dengan mengendarai sepeda
selama posisi berbaring miring ). Telapak kaki diputar
seperti membuat lingkaran sebesar mungkin
menggunakan ibu jari kaki. Siku dan bahu juga dilatih
ROM. Pada awalnya pasien akan dibantu dan diingatkan
untuk melakukan latihan ini, tetapi selanjutnya
dianjurkan untuk melakukan latihan secara mandiri.
Tonus otot dipertahankan sehingga ambulasi akan lebih
mudah dilakukan (Smeltzer, 2002).
Perawat diingatkan untuk tetap menggunakan mekanik
tubuh yang tepat dan menginstruksikan pasien untuk
melakukan hal yang sama. Ketika pasien dibaringkan
dalam posisi apa saja, tubuhnya dipertahankan dalam
kelurusan yang sesuai.
Beritahu pasien dan keluarga kapan pasien sudah bisa
dikunjungi.
Pasien akan mendapat manfaat bila mengetahui kapan
keluarganya dan temannya bisa berkunjung setelah
pembedahan.
Beri informasi tentang manajemen nyeri keperawatan. Manajemen nyeri dilakukan untuk peningkatan kontrol
nyeri pada pasien.
Beritahu pasien dan keluarga dengan hati-hati dan pada
fase awal pascaoperasi pasien akan mendapatkan
perawatan intensif, serta akan terdapat banyak selang
yang ada di tubuh pasien.
Perawat menjelaskan dengan hati-hati agar tidak terjadi
keputusan untuk membatalkan intervensi bedah. Perawat
memberikan penekanan bahwa dengan dirawat di ruang
intensif dan kegunaan beberapa selang merupakan
intervensi untuk mempercepat kesembuhan pasien. Hal
ini selain meningkatkan kooperatif pasien juga akan
membuat pasien tidak terkejut setelah sadar
pascaanestesi dengan berbagai selang yang ada pada
tubuhnya pascaesofagektomi.
Berikan informasi pada pasien yang akan menjalani
perawatan rumah, meliputi :
Anjurkan pada pasien dan keluarga untuk beberapa
menit melihat kondisi insisi bedah baik adanya
kondisi infeksi-inflamasi atau adanya komplikasi
lain dan segera lapor dengan dokter tentang
kondisi abnormal yang didapatkan.
Hindari merokok
Anjurkan untuk membersihkan badan, tetapi tidak
disarankan melakukan mandi rendam atau shower.
Hindari aktivitas berat pascaoperasi.
Hindari minum kopi, the, coklat, minuman kola,
minuman beralkohol, dan makanan yang sulit
untuk dicerna.
Upaya ini dapat menurunkan risiko yang lebih
berbahaya.
Pasien yang sebelum pembedahan telah terbiasa
merokok, apabila telah pulang kerumah akan
mengulangi kebiasaan ini. Penjelasan bahwa dampak
dari asap rokok akan memperlambat proses
penyembuhan mungkin akan dapat diterima oleh pasien.
Merokok berperan dalam memperburuk kondisi penyakit
kanker esofagus melalui tiga cara, meliputi hal-hal
berikut :
1. Menghirup asap akan meningkatkan kadar karbon
monoksida (CO) darah. Hemoglobin, komponen
darah yang mengangkut oksigen, lebih mudah
terikat kepada karbon monoksida daripada oksigen.
Jadi oksigen yang disuplai ke jaringan esofagus
untuk proses penyembuhan menjadi sangat
berkurang.
2. Asam nikotinat pada tembakau memicu pelepasan
katekolamin yang menyebabkan konstriksi arteri.
Keadaan ini menyebabkan aliran darah dan
oksigenasi jaringan menjadi terganggu.
3. Merokok meningkatkan adhesi trombosit,
mengakibatkan kemungkinan peningkatan
pembentukan trombus yang akan memperpanjang
proses penyembuhan akibat penurunan suplai darah
pada area lokal.
Seka badan pada pascaoperasi esofagektomi dapat
mengeliminasi kotoran dan jaringan debris pada kulit.
Mandi rendam dan shower pada fase wal dirumah akan
mengganggu kondisi luka pascaoperasi.
Aktivitas berat diperbolehkan 12 minggu setelah
pembedahan. Untuk aktivitas ringan, pekerjaan rutin
ringan, dan hubungan seksual dapat dilakukan apabila
pasien bisa dan dilakukan secara berhati-hati.
Mengendarai sepeda motor atau mobil dianjurkan 3
minggu setelah menjalani perawatan rumah (
Mackenzie, 2004 ).
Komponen ini dapat memperlama pengosongan
lambung, memperberat peristaltik, dan meningkatkan
iritasi pada gastrointestinal.
Pada fase awal pascaesofagektomi pasien dianjurkan
makan dengan konsistensi lunak dan dilakukan secara
rutin 6-8 kali sehari.
Anjurkan makan secara rutin 6-8 kali sehari.
Anjurkan untuk minum pada setiap akan menelan
makanan.
Hindari makan 3 jam sebelum tidur.
Anjurkan timbang berat badan sendiri.
Anjurkan untuk semampunya melakukan
manajemen nyeri nonfarmakologik pada saat nyeri
muncul.
Konsistensi yang lunak pada makanan akan
mempermudah pencernaan oleh gastrointestinal.
Intervensi untuk mencegah terjadinya refluks.
Monitor terhadap keberhasilan intake nutrisi. Apabila
terjadi penambahan berat badan yang signifikan lebih
dari 4,5 kg dalam dua minggu, lakukan konsultasi
dengan dokter yang merawat.
Beberapa agen nyeri farmakologik biasanya memberikan
reaksi negatif pada gastrointestinal.
Berikan motivasi dan dukungan moral. Intervensi untuk meningkatkan keinginan pasien dalam
pelaksanaan prosedur pengembalian fungsi pascabedah
esofagektomi.
Risiko injuri b.d. pascaprosedurreseksi esofagus
Intervensi Rasional
Lakukan perawatan di ruang intensif. Untuk menurunkan risiko injuri dan agar memudahkan
intervensi pasien selama 48 jam dirawat di ruang
intensif.
Kaji faktor-faktor yang meningkatkan risiko injuri. Pada saat pascaoperasi, pada pasien akan terdapat
banyak drain pada tubuh pasien. Keterampilan
keperawatan kritis diperlukan agar pengkajian vital
dapat sistematis dilakukan.
Kaji status neurologis dan laporkan apabila terdapat
perubahan status neurologis.
Pengkajian status neurologis dilakukan pada setiap
pergantian sif jaga. Setiap adanya perubahan status
neurologis merupakan salah satu tanda terjadi
komplikasi bedah. Penurunan responsivitas, perubahan
pupil, gangguan atau kelemahan yang bersifat satu sisi (
unilateral ), ketidakmampuan dalam kontrol nyeri atau
perubahan neurologis lainnya perlu dilaporkan pada tim
medis untuk mendapatkan intervensi selanjutnya.
Pertahankan status hemodinamik yang optimal.
Lakukan hidrasi awal pascaoperasi.
Pasien akan mendapat cairan intravena sebagai
pemeliharaan status hemodinamik.
Jenis cairan yang digunakan kombinasi dari NaCl 0,9 %
dan RL dengan jumlah 100-200 ml/jam dan dilakukan
pada 12-16 jam pertama setelah pembedahan (
Mackenzie, 2004 ). Cairan ini akan membantu
memelihara keadekuatan sirkulasi dari volume darah
sebagai proteksi pada organ vital dan mencegah kondisi
hipovolemia pascabedah (Sideranko, 1993).
Pantau kondisi status cairan sebelum memberikan
cairan kristaloid atau komponen darah.
Pada periode immediate pascaoperasi pemberian cairan
kristaloid atau komponen darah dilakukan setelah pasien
tidak mengalami kelebihan cairan. Hal ini perlu
diperhatikan perawat karena pada intervensi esofagotomi
juga dibersihkan jaringan limfatik mediatinum.
Hilangnya limfatik pada mediastinum memberikan
predisposisi terjadinya edema pulmonal Karena
berkurangnya drainase limfatik pada sistem respirasi
(Gregoire,1998). Kondisi malnutrisi dan kurang protein
juga akan menambah berat kondisi edema pulmonal.
Pantau pengeluaran urine rutin.
Evaluasi secara hati-hati dan dokumentasikan intake
dan output cairan.
Pasien pascaprosedur esofagektomi akan mengalami
transudasi cairan ke interstisial. Perawat memantau
produksi urine dalam kisaran 30 ml/jam sebagai batas
dalam pemberian rehidrasi optimal (Gregoire, 1998).
Perawat mendokumentasikan jumlah urine dan jam pada
saat pencatatan. Perawat memeriksa kepatenan jalan
urine pada tempatnya.
Monitor kondisi selang nasogastrik. Secara umum pasien pascaesofagektomi akan terpasang
selang nasogastrik. Perawat berusaha untuk tidak
mengubah posisi, mengangkat, memanipulasi, atau
mengirigasi selang kecuali memang diperlukan untuk
terapi. Hal ini untuk menurunkan risiko kerusakan
anastomosis. Perawat selalu memonitor pengeluaran dari
selang dan menjaga kepatenan selang.
Lakukan pencegahan thrombosis vena profunda. Respons thrombosis vena profunda secara patofisiologi
dimulai dengan adanya inflamasi ringan sampai berat di
vena yang terjadi dalam kaitannya dengan pembekuan
darah. Komplikasi dapat terjadi dari sejumlah penyebab,
termasuk cedera pada vena yang di sebabkan oleh strap
yang terlalu ketet atau penahan tungkai pada waktu
operasi, tekanan dari gulungan selimut dibawah lutut,
hemokonsentrasi akibat kehilangan cairan atau
dehidrasi, atau yang lebih umum lagi adalah
melambatnya aliran darah dalam ekstremitas akibat
metabolisme melambat dan depresi sirkulasi setelah
pembedahan. Kemungkinan juga beberapa faktor ini
berinteraksi untuk menghasilkan thrombosis. Tungkai
kiri lebih sering terkena dibanding yang kanan.
Lakukan intervensi menurunkan injuri pada sistem
pernapasan, meliputi :
Monitor adanya komplikasi pasca-esofagektomi
pada sistem pernapasan.
Risiko komplikasi pada sistem pernapasan merupakan
suatu kondisi yang paling sering terjadi pada pasien
pascabedah esofagektomi. Ketidakmampuan dalam
melakukan pembersihan jalan napas merupakan kondisi
yang paling sering menyebabkan atelektasis, pneumonia,
dan ARDS (Makenzie, 2004). Intervensi lanjutan lihat
pada intervensi diagnosis ketidakefektifan bersihan jalan
napas.
Monitor kondisi selang dada dan area sekitar insisi
selang.
Pengeluaran material pascaesofagektomi normalnya
lebih dari 100-200 ml/jam pada hari pertama. Perawat
memeriksa kepatenan selang dada, melihat kondisi luka
dari adanya nyeri lokal, dan melalui respons peradangan
lokal. Perawat melakukan palpasi untuk mendeteksi
adanya emfisema subkutis yang merupakan salah satu
komplikasi sering terjadi pada pasien
pascaesofagektomi.
Monitor adanya tanda dan gejala ARDS. Kondisi ARDS merupakan salah satu komplikasi
pascaesofagektomi transhiatal yang berhubungan dengan
akibat hilangnya kelenjar limfatik dari mediastinum dan
transudasi cairan ke interstisial. Meskipun mekanisme
ARDS pada esofagektomi transhiatal belum dimengerti,
tetapi respons dari inflamasi sistemik dipercaya menjadi
peran penting tentang kondisi ini (Makenzie, 2004).
Oleh karena kondisi ARDS tidak bisa diprediksi, maka
pada fase awal pascaesofagektomi transhiatal perawat
menjaga kondisi pemberian terapi oksigen secara
optimal.
Monitor adanya komplikasi kebocoran anastomosis
esofageal pascabedah dan lakukan intervensi untuk
mencegah atau menurunkan kondisi tersebut.
Kondisi kebocoran merupakan salah satu komplikasi
yang tersering pada pascaoperasi esofagostomi. Tanda
dan gejala yang lazim didapatkan, meliputi: hipertermi
>38,6 derajat C, nyeri inflamasi,takipneu dan takikardia
secara tiba-tiba, hipoksemia, emfisema subkutan (Rentz,
2003), pengeluaran cairan dari luka bedah leher,
akumulasi cairan pada sekitar luka, dan perubahan
warna pada selang drainase. Apabila didapatkan adanya
tanda dan gejala ini secepatnya dilaporkan ke tim medis
untuk intervensi selanjutnya.
Intervensi untuk mencegah komplikasi ini adalah
sebagai berikut :
1. Tidak memberikan makanan terlalu awal.
2. Jaga secara ketat bahwa tidak ada intake oral
untuk sementara.
3. Lakukan manajemen nyeri.
Bantu menyangga sekitar luka pasien pada saat latihan
batuk efektif atau ajarkan menggunakan bantal apabila
pasien akan batuk.
Menurunkan tarikan pada kulit akibat peningkatan dari
intraabdomen sekunder dari batuk akan menurunkan
stimulus nyeri sehingga pasien mendapat dukungan serta
kepercayaan diri untuk melakukan pernapasan diafragma
karena pada kondisi klinik sebagian besar pasien
pascaoperasi takut untuk melakukan latihan pernapasan
diafragma dan batuk efektif.
Kolaborasi untuk pemberian antibiotik pascaoperasi. Antibiotic menurunkan risiko infeksi yang akan
menimbulkan reaksi inflamasi lokal dan dapat
memperlama proses penyembuhan pascafunduplikasi
lambung.
Aktual / risiko ketidakefektifan bersihan jalan napas b.d. kemampuan batuk menurun, nyeri pascaoperasi
Tujuan : dalam waktu 2 x 24 jam pascabedah esofagektomi, bersihan jalan napas pasien tetap optimal.
Kriteria evaluasi :
- Jalan napas bersih, tidak ada akumulasi darah pada jalan napas.
- Suara napas normal, tidak ada bunyi napas tambahan seperti stridor.
- Tidak ada penggunaan otot bantu napas.
- RR dalam batas normal 12-20 x/menit.
Intervensi Rasional
Kaji dan monitor jalan napas. Deteksi awal untuk interpretasi intervensi selanjutnya.
Salah satu cara untuk mengetahui apakah pasien
bernapas atau tidak adalah dengan menempatkan telapak
tangan diatas hidung dan mulut pasien untuk merasakan
hembusan napas. Gerakan toraks dan diafragma tidak
selalu menandakan pasien bernapas.
Beri oksigen 3 liter / menit. Pemberian oksigen dilakukan pada fase awal
pascaoperasi. Pemenuhan oksigen dapat membantu
meningkatkan PaO2 di cairan otak yang akan
mempengaruhi pengaturan pernapasan.
Bersihkan sekresi pada jalan napas dan lakukan
suctioning apabila kemampuan mengevakuasi sekret
tidak efektif.
Kesulitan pernapasan dapat terjadi akibat sekresi lendir
yang berlebihan. Membalikkan pasien dari satu sisi ke
sisi lainnya memungkinkan cairan yang terkumpul untuk
keluar dari sisi mulut. Jika gigi pasien mengatup, mulut
dapat dibuka secara manual dengan spatel lidah yang
dibungkus kasa, tetapi hati-hati.
Mucus yang menyumbat faring atau trakea diisap
dengan ujung pengisap faringeal atau kateter nasal yang
dimasukkan ke dalam nasofaring atau orofaring.
Instruksikan pasien untuk pernapasan dalam dan
melakukan batuk efektif.
Pada pasien pascaoperasi dengan tingkat toleransi yang
baik maka pernapasan diafragma dapat meningkatkan
ekspansi paru. Untuk memperbesar ekspansi dada dan
pertukaran gas beragam tindakan adalah sebagai berikut.
Sebagai contoh meminta pasien untuk menguap atau
dengan melakukan inspirasi maksimal.
Batuk juga didorong untuk melonggarkan sumbatan
mukus. Bantu pasien mengatasi ketakutannya bahwa
ekskresi dari batuk dapat menyebabkan insisi bedah
akan terbuka.
Lakukan fisioterapi dada, meliputi :
Tetapkan lokasi dari setiap segmen paru-paru.
Jaga posisi pasien jangan sampai jatuh, gunakan
pagar pengaman yang ada pada sisi tempat tidur.
Tujuan dari fisioterapi dada adalah memfasilitasi
pembersihan jalan napas dari sekresi yang tidak dapat
dilakukan dengan batuk efektif, meningkatkan
pertukaran udara yang adekuat, menurunkan frekuensi
pernapasan, dan meningkatkan ventilasi dan pertukaran
udara.
Perawat melakukan auskultasi agar dapat menentukan
area paru dengan bunyi napas ronkhi sebagai dasar
untuk menentukan pengaturan posisi.
Sebelum melakukan intervensi perawat mengkaji tingkat
kemampuan dan kooperatif pasien. Apabila tingkat
toleransi dari pasien tidak optimal, perawat menjaga dan
mencegah trauma sekunder dari intervensi seperti
memasang pagar pengaman.
Lakukan diskusi dengan pasien tentang teknik
penatalaksanaan dan demonstrasikan langkah demi
langkah prosedur yang akan dilaksanakan.
Lakukan vibrasi dan perkusi.
Apabila kemampuan toleransi pasien baik, maka
penjelasan dan kooperatif pasien akan meningkatkan
efisiensi dan efektivitas tindakan.
Pemberian perkusi dan vibrasi sesuai area penumpukan
sekret akan memobilisasi sekret dari jalan napas kecil ke
jalan napas besar sehingga akan mudah dibatukkan.
Lakukan nebulizer. Nebulizer digunakan dengan cara menghirup larutan
obat yang telah diubah menjadi bentuk kabut.
Pengiriman obat melalui nebulizer ke jalan napas sangat
cepat sehingga aksinya lebih cepat dalam mengencerkan
sekresi sekret pada jalan napas. Dengan kombinasi
antara nebulizer dan fisioterapi dada akan meningkatkan
evakuasi sekret dari jalan napas. Medikasi nebulizer
kontraindikasi pada keadaan dimana suara napas tidak
ada atau berkurang kecuali jika medikasi nebulizer
diberikan melalui tuba endotrakeal tube yang
menggunakan tekanan positif.
Evaluasi dan monitor keberhasilan intervensi
pembersihan jalan napas.
Apabila tingkat toleransi pasien tidak optimal, maka
lakukan kolaborasi dengan tim medis untuk segera
dilakukan terapi endoskopi atau pemasangan tamponade
balon.
Risiko tinggi nutrisi kurang dari kebutuhan tubuh b.d. kurangnya intake makanan yang adekuat
Intervensi Rasional
Intervensi nonoperasi :
Anjurkan pasien makan dengan perlahan dan
mengunyah makanan dengan seksama.
Evaluasi adanya alergi makanan dan kontraindikasi
makanan.
Sajikan makanan dengan cara yang menarik.
Fasilitasi pasien memperoleh diet biasa yang disukai
pasien ( sesuai indikasi ).
Pantau intake dan output, anjurkan untuk timbang
berat badan secara periodik (sekali seminggu).
Lakukan dan ajarkan perawatan mulut sebelum dan
sesudah makan, serta sebelum dan sesudah
intervensi / pemeriksaan peroral.
Makanan dapat lewat dengan mudah ke lambung.
Beberapa pasien mungkin mengalami alergi terhadap
beberapa penyakit lain, seperti diabetes melitus,
hipertensi, gout, dan lainnya sehingga memberikan
manifestasi terhadap persiapan komposisi makanan yang
akan diberikan.
Membantu merangsang nafsu makan.
Memperhitungkan keinginan individu dapat
memperbaiki intake nutrisi.
Berguna dalam mengukur keefektifan nutrisi dan
dukungan cairan.
Menurunkan rasa tidak enak Karena sisa makanan juga
bau obat yang dapat merangsang pusat muntah.
Intervensi pascabedah
Kaji kondisi dan toleransi gastrointestinal pasca-
esofagektomi.
Lakukan perawatan mulut.
Masukkan 10-20 ml cairan sodium klorida setiap sif
jaga melalui selang nasogastrik.
Berikan nutrisi cair melalui selang nasogastrik pada
hari kedua atau ketiga pascabedah atau atas pesanan
dari medis.
Setelah esofagektomi pasien tidak boleh mendapat
asupan apapun dari mulut dalam waktu 7 x 24 jam untuk
menghindari kebocoran pada anastomosis atau formasi
fistula. Pasien akan memakai selang nasogastrik yang
terpasang pada alat penghisap berkelanjutan dengan
tekanan rendah ( low-level continuous or intermittent
suction ). Obat-obatan oral akan dihancurkan dan
dimasukkan melalui selang nasogastrik dan tidak boleh
ditelan.
Intervensi ini untuk menurunkan risiko infeksi oral.
Pembersihan ini selain untuk menjaga kepatenan selang
nasogastrik juga untuk meningkatkan penyembuhan
pada area pasca-esofagektomi.
Pemberian nutrisi cair dilakukan untuk memenuhi intake
nutrisi melalui gastrointestinal. Penentuan hari harus
dikolaborasikan dengan tim medis yang merawat pasien
karena tim medis mengetahui bagaimana kondisi
jaringan pada saat dilakukan intervensi esofagektomi.
Kolaborasi untuk pemeriksaan fluroskopi menelan
setelah hari ketujuh.
Bila kebocoran tidak terjadi, maka berikan nutrisi
oral.
Kolaborasi dengan ahli gizi jenis nutrisi yang akan
digunakan pasien.
Hindari makan 3 jam sebelum tidur.
Tujuan pemeriksaan ini adalah untuk mendeteksi
kemampuan jaringan pascabedah.
Pada fase awal pemberian nutrisi oral pasien dianjurkan
makan 6-8 bolus kecil makanan setiap hari karena bolus
makanan tidak bisa ditoleransi gastrointestinal. Pasien
juga dihindari dari komponen makanan yang terlalu
hangat atau terlalu dingin ( Makenzie, 2004 ).
Ahli gizi harus terlibat dalam penentuan komposisi dan
jenis makanan yang akan diberikan sesuai dengan
kebutuhan individu.
Intervensi untuk mencegah terjadinya refluks.
Nyeri b.d. iritasi mukosa esofagus, respons pembedahan
Tujuan : Dalam waktu 7 x 24 jam pascabedah, nyeri berkurang atau teradaptasi.
kriteria evaluasi :
- Secara subjektif pernyataan nyeri berkurang atau teradaptasi.
- Skala nyeri 0-1 (0-4).
- TTV dalam batas normal, wajah pasien rileks.
Intervensi Rasional
Jelaskan dan bantu pasien dengan tindakan pereda nyeri
nonfarmakologi dan noninvasif.
Pendekatan dengan menggunakan relaksasi dan
nonfarmakologi lainnya telah menunjukkan keefektifan
dalam mengurangi nyeri.
Lakukan manajemen nyeri keperawatan, meliputi :
Kaji nyeri dengan pendekatan PQRST.
Manajemen nyeri merupakan kunci dari penatalaksanaan
pasien pascaoperasi. Keadekuatan kontrol nyeri
pascaoperasi esofagektomi merupakan unsur yang paling
penting dalam menurunkan mortalitas dan morbiditas
(Makenzie, 2004). Tsui (1997) melaporkan dengan
keadekuatan kontrol nyeri akan menurunkan risiko
gangguan kardiovaskular, mempercepat hari rawat, dan
menurunkan tingkat kematian pasca-esofagektomi
transtorakal. Penelitian ini memberikan arti penting pada
perawat yang melakukan manajemen nyeri keperawatan
agar kondisi nyeri yang dilaporkan pasien tidak
disepelekan dan harus dilakukan intervensi sesuai
dengan tingkat toleransi individu.
Pendekatan PQRST dapat secara komprehensif menggali
kondisi nyeri pasien. Apabila pasien mengalami skala
nyeri 3 ( 0-4 ), hal ini merupakan peringatan yang perlu
perawat waspadai karena memberikan manifestasi klinik
yang bervariasi dari komplikasi pascaoperasi
esofagektomi.
Istirahat secara fisiologis akan menurunkan kebutuhan
oksigen yang diperlukan untuk memenuhi kebutuhan
Istirahatkan pasien pada saat nyeri muncul.
Ajarkan teknik relaksasi pernapasan dalam pada
saat nyeri muncul.
Ajarkan teknik distraksi pada saat nyeri.
Merawat pasien diruang intensif.
Lakukan manajemen sentuhan.
metabolisme basal.
Meningkatkan intake oksigen sehingga akan
menurunkan nyeri sekunder dari iskemia intestinal.
Distraksi ( pengalihan perhatian ) dapat menurunkan
stimulus internal.
Untuk mengontrol nyeri, pasien harus dirawat diruang
intensif, lingkungan tenang akan menurunkan stimulus
nyeri eksternal dan pembatasan pengunjung akan
membantu meningkatkan kondisi oksigen ruangan yang
akan berkurang apabila banyak pengunjung yang berada
diruangan istirahat akan menurunkan kebutuhan oksigen
jaringan perifer.
Manajemen sentuhan pada saat nyeri berupa sentuhan
dukungan psikologis dapat membantu menurunkan
nyeri.
Meningkatkan pengetahuan tentang sebab-sebab dan
menghubungkan beberapa lama nyeri akan berlangsung.
Pengetahuan yang akan dirasakan membantu
mengurangi nyerinya dan dapat membantu
mengembangkan kepatuhan pasien terhadap rencana
terapeutik.
Kolaborasi dengan tim medis untuk pemberian:
Analgesik via intravena.
Analgesik diberikan untuk membantu menghambat
stimulus nyeri ke pusat persepsi nyeri di korteks serebri
sehingga nyeri dapat berkurang.
Risiko tinggi infeksi b.d. adanya port de entree dari luka pembedahan
Tujuan : dalam waktu 12 x 24 jam tidak terjadi infeksi, terjadi perbaikan pada integritas jaringan lunak.
Kriteria evaluasi :
Jahitan dilepas pada hari ke-12 tanpa adanya tanda-tanda infeksi dan peradangan pada area luka
pembedahan, leukosit dalam batas normal, TTV dalam batas normal.
Intervensi Rasional
Kaji jenis pembedahan, hari pembedahan, dan apakah
adanya order khusus dari tim dokter bedah dalam
melakukan perawatan luka.
Mengidentifikasi kemajuan atau penyimpangan dan
tujuan yang diharapkan.
Buat kondisi balutan dalam keadaan bersih dan kering. Kondisi bersih dan kering akan menghindari
kontaminasi komensal dan akan menyebabkan respons
inflamasi lokal dan akan memperlama penyembuhan
luka.
Lakukan perawatan luka :
Lakukan perawatan luka steril pada hari kedua
pascaoperasi dan diulang setiap 2 hari sekali pada
luka abdomen atau toraks.
Lakukan perawatan luka pada leher 2-3 kali sehari
atau sesuai pesanan medis.
Lakukan perawatan luka pada sekitar drain.
Perawatan luka sebaiknya tidak setiap hari untuk
menurunkan kontak tindakan dengan luka yang dalam
kondisi steril sehingga mencegah kontaminasi kuman ke
luka bedah.
Insisi pada leher yang basah akan dilakukan perawatan
luka kering 2-3 kali sehari dengan tujuan untuk
mendeteksi kebocoran dari anastomosis
pascaesofagektomi.
Semua drain pascaoperasi esofagektomi merupakan
Bersihkan luka dan drainase dengan cairan
antiseptik jenis iodine providum dengan cara
swabbing dari arah dalam ke luar.
Bersihkan bekas sisa iodine providum dengan
alkohol 70 % atau normal salin dengan cara
swabbing dari arah dalam ke luar.
Tutup luka dengan kasa steril dan tutup dengan
plester adhesif yang menyeluruh menutupi kasa.
material yang menjadi jalan masuk kuman. Perawat
melakukan perawatan luka setiap hari atau disesuaikan
dengan kondisi pembalut drain, apabila kotor maka
harus diganti.
Pembersihan debris (sisa fagositosis, jaringan mati) dan
kulit sekitar luka dengan mengoptimalkan kelebihan dari
iodine providum sebagai antiseptik dan dengan arah dari
dalam ke luar dapat mencegah kontaminasi kuman ke
jaringan luka.
Antiseptik iodine providum mempunyai kelemahan
dalam menurunkan proses epitelisasi jaringan sehingga
memperlambat pertumbuhan luka, maka harus
dibersihkan dengan alkohol atau normal salin.
Penutupan secara menyeluruh dapat menghindari
kontaminasi dari benda atau udara yang bersentuhan
dengan luka bedah.
Angkat drainase pascabedah sesuai pesanan medis. Pelepasan sesuai indikasi bertujuan untuk menurunkan
risiko infeksi.
Kolaborasi penggunaan antibiotik. Antibiotik injeksi diberikan selama tiga hari
pascaoperasi yang kemudian dilanjutkan antibiotik oral
sampai jahitan dilepas. Peran perawat mengkaji adanya
reaksi dan riwayat alergi antibiotik, serta memberikan
antibiotik sesuai pesanan dokter.
Kecemasan b.d. prognosis penyakit, misinterpretasi informasi
Tujuan : Dalam waktu 1 x 24 jam pasien secara subjektif melaporkan rasa cemas berkurang.
Kriteria :
- Pasien mampu mengungkapkan perasaannya kepada perawat.
- Pasien dapat mendemonstrasikan keterampilan pemecahan masalahnya dan perubahan koping
yang digunakan sesuai situasi yang dihadapi.
- Pasien dapat mencatat penurunan kecemasan/ketakutan di bawah standar, pasien dapat rileks dan
tidur/istirahat dengan baik.
Intervensi Rasional
Monitor respons fisik, seperti kelemahan, perubahan
tanda vital, dan gerakan yang berulang-ulang. Catat
kesesuaian respons verbal dan nonverbal selama
komunikasi.
Digunakan dalam mengevaluasi derajat/tingkat
kesadaran/ konsentrasi, khususnya ketika melakukan
komunikasi verbal.
Anjurkan pasien dan keluarga untuk mengungkapkan
dan mengekspresikan rasa takutnya.
Memberikan kesempatan untuk berkonsentrasi,
kejelasan dari rasa takut, dan mengurangi cemas yang
berlebihan.
Beri dukungan praoperasi Hubungan emosional yang baik antara perawat dan
pasien akan memengaruhi penerimaan pasien dengan
operasi. Aktif mendengar semua kekhawatiran pasien
adalah bagian penting dari evaluasi preoperatif.
Keterbukaan mengenai tindakan operasi yang akan
dilakukan, pilihan anestesi, dan perubahan atau kejadian
pascaoperatif yang diharapkan akan menghilangkan
banyak ketakutan tak berdasar terhadap anestesi. Bagi
sebagian besar pasien, operasi adalah suatu peristiwa
hidup yang bermakna. Kemampuan perawat dan dokter
untuk memandang pasien dan keluarganya sebagai
manusia yang layak untuk didengarkan dan dimintai
pendapat, ikut menentukan hasil pembedahan. Egbert
dkk. (1963, dikutip Gruendemann, 2006)
memperlihatkan bahwa kecemasan pasien yang
dikunjungi dan dimintai pendapat sebelum dioperasi
akan berkurang saat tiba di kamar operasi dibandingkan
mereka yang hanya sekedar diberi pramedikasi dengan
fenobarbital. Kelompok yang mendapat pramedikasi
melaporkan rasa mengantuk, tetapi tetap merasa cemas.
Berikan privasi untuk pasien dan orang terdekat. Memberi waktu untuk mengekspresikan perasaan, serta
menghilangkan cemas dan perilaku adaptasi. Adanya
keluarga dan teman-teman yang dipilih pasien melayani
aktivitas dan pengalihan (misal membaca) akan
menurunkan perasaan terisolasi.
Beri kesempatan kepada pasien untuk mengungkapkan
ansietasnya.
Pasien yang divonis mengalami kanker esofagus
mempunyai tingkat penerimaan yang bervariasi. Dengan
pendekatan yang baik sesuai dengan toleransi individu,
maka ungkapan yang dikemukakan pasien dapat
menghilangkan ketegangan terhadap kekhawatiran yang
tidak diekspresikan.
Kolaborasi : berikan anticemas sesuai indikasi
contohnya diazepam.
Meningkatkan relaksasi dan menurunkan kecemasan.
Catat reaksi dari pasien/ keluarga. Berikan kesempatan
untuk mendiskusikan perasaannya / konsentrasinya, dan
harapan masa depan.
Anggota keluarga dengan responsnya pada apa yang
terjadi dan kecemasannya dapat disampaikan kepada
pasien.
BAB IV
PENUTUP
4.1 Kesimpulan dan Saran
4.1.1 Kesimpulan
4.1.2 Saran
DAFTAR PUSTAKA
Anda mungkin juga menyukai
- Panduan Esensial untuk Skoliosis dan Kesehatan KehamilanDari EverandPanduan Esensial untuk Skoliosis dan Kesehatan KehamilanPenilaian: 4.5 dari 5 bintang4.5/5 (4)
- Mikrobiologi Medis I: Patogen dan Mikrobioma ManusiaDari EverandMikrobiologi Medis I: Patogen dan Mikrobioma ManusiaPenilaian: 4 dari 5 bintang4/5 (11)
- Pembedahan Skoliosis Lengkap Buku Panduan bagi Para Pasien: Melihat Secara Mendalam dan Tak Memihak ke dalam Apa yang Diharapkan Sebelum dan Selama Pembedahan SkoliosisDari EverandPembedahan Skoliosis Lengkap Buku Panduan bagi Para Pasien: Melihat Secara Mendalam dan Tak Memihak ke dalam Apa yang Diharapkan Sebelum dan Selama Pembedahan SkoliosisPenilaian: 4 dari 5 bintang4/5 (13)
- Merawat penyakit kencing manis tanpa ubatDari EverandMerawat penyakit kencing manis tanpa ubatPenilaian: 5 dari 5 bintang5/5 (3)
- Mikrobiologi Perubatan I: Patogen dan Mikrobiologi ManusiaDari EverandMikrobiologi Perubatan I: Patogen dan Mikrobiologi ManusiaPenilaian: 2.5 dari 5 bintang2.5/5 (2)
- LP CA EsofagusDokumen14 halamanLP CA EsofagusSony AnggenBelum ada peringkat
- Laporan Pendahuluan CA RectiDokumen40 halamanLaporan Pendahuluan CA RectiCintya AdiantiBelum ada peringkat
- LP Ca RectiDokumen28 halamanLP Ca RectiAniezah Ku100% (2)
- LP CA Esofagus LeniDokumen16 halamanLP CA Esofagus LeniNia Punya DewaBelum ada peringkat
- PATOFISIOLOGI Kanker LambungDokumen44 halamanPATOFISIOLOGI Kanker LambungSilviYulianaBelum ada peringkat
- KANKER LAMBUNGDokumen12 halamanKANKER LAMBUNGAprian Riani SariBelum ada peringkat
- Kelompok 2 Askep CA. GasterDokumen23 halamanKelompok 2 Askep CA. GasterGilang GuswaraBelum ada peringkat
- Askep Kanker LambungDokumen22 halamanAskep Kanker Lambunglatifah sholihaBelum ada peringkat
- KANKER LAMBUNGDokumen12 halamanKANKER LAMBUNGMartinSawu75% (4)
- Askep Ca LambungDokumen17 halamanAskep Ca LambungReni pay jiaraBelum ada peringkat
- Askep Ca LambungDokumen17 halamanAskep Ca LambungRisna WidiyastutiBelum ada peringkat
- KMB - Kelompok 2B. Analisa Laporan CA Gaster-1Dokumen36 halamanKMB - Kelompok 2B. Analisa Laporan CA Gaster-1Rizkycia Chahya MorgaBelum ada peringkat
- Makalah Kanker LambungDokumen23 halamanMakalah Kanker LambungzhiezhieBelum ada peringkat
- Ca Lambung - Kel 12 - PPN A-BDokumen41 halamanCa Lambung - Kel 12 - PPN A-BLiantiBelum ada peringkat
- SISTEM PENCERNAANDokumen24 halamanSISTEM PENCERNAANRika O'oy100% (1)
- LAPORAN PENDAHULUAN GasterDokumen25 halamanLAPORAN PENDAHULUAN GasterOktavia S Durasit IBBelum ada peringkat
- Kanker LambungDokumen15 halamanKanker LambungYanuar PranataBelum ada peringkat
- DETEKSI DINI KANKER LAMBUNGDokumen10 halamanDETEKSI DINI KANKER LAMBUNGFujiiienBelum ada peringkat
- CA LAMBUNGDokumen28 halamanCA LAMBUNGAlfandiBelum ada peringkat
- Laporan Pendahuluan Ca AbdomenDokumen49 halamanLaporan Pendahuluan Ca AbdomenfebriBelum ada peringkat
- Makalah Kelompok 3 (CA Colon)Dokumen13 halamanMakalah Kelompok 3 (CA Colon)Vira AdeliaBelum ada peringkat
- Asuhan Keperawatan Kanker LambungDokumen21 halamanAsuhan Keperawatan Kanker LambungStefani PriscillaBelum ada peringkat
- Askep CA Colon KMA Kel.3Dokumen27 halamanAskep CA Colon KMA Kel.3indah Dwi RiyantiS1keperawatanBelum ada peringkat
- CA LambungDokumen20 halamanCA LambungKartika Purnama SariBelum ada peringkat
- Laporan Pendahuluan CA RECTIDokumen28 halamanLaporan Pendahuluan CA RECTIAvc SubangBelum ada peringkat
- Laporan PendahuluanDokumen12 halamanLaporan PendahuluanDianita SafitriBelum ada peringkat
- LP Ca Recti - LP 2Dokumen28 halamanLP Ca Recti - LP 2qqh6bfvrtkBelum ada peringkat
- KANKER LAMBUNGDokumen16 halamanKANKER LAMBUNGnandangBelum ada peringkat
- Kanker LambungDokumen34 halamanKanker LambungIka Kartina100% (1)
- Ca Rekti 2Dokumen22 halamanCa Rekti 2cyntia iswariBelum ada peringkat
- LP Sistem Pencernaan CA ColonDokumen23 halamanLP Sistem Pencernaan CA Colonirwan ladariBelum ada peringkat
- LP CA Gaster Emi FixDokumen16 halamanLP CA Gaster Emi FixNi Putu Emi MaharaniBelum ada peringkat
- Askep Kanker KolonDokumen29 halamanAskep Kanker KolonSufyan Arief0% (1)
- Laporan Pendahuluan CA. RECTIDokumen32 halamanLaporan Pendahuluan CA. RECTIDila Amalina ArselanBelum ada peringkat
- Askep Kasus Kanker KolonDokumen20 halamanAskep Kasus Kanker KolonAyu Sevtianingrum UsdaniliBelum ada peringkat
- Askep Kelompok 5aDokumen26 halamanAskep Kelompok 5aAriska SofyanaBelum ada peringkat
- Asuhan Keperawatan Pada Pasin Dengan Gangguan Sistem PencernaanDokumen17 halamanAsuhan Keperawatan Pada Pasin Dengan Gangguan Sistem PencernaanSobey Mef NeBelum ada peringkat
- LP Ca Recti HerminDokumen18 halamanLP Ca Recti HerminHermin OktaviaBelum ada peringkat
- KANKER ESOFAGUSDokumen25 halamanKANKER ESOFAGUSnurhayatiBelum ada peringkat
- ASKEP Ca ColonDokumen70 halamanASKEP Ca ColonZainBelum ada peringkat
- LP Ca Colon - LP 3Dokumen30 halamanLP Ca Colon - LP 3qqh6bfvrtkBelum ada peringkat
- LP - Reseksi Usus Anggi RambuDokumen14 halamanLP - Reseksi Usus Anggi RambuFitra FirmansyahBelum ada peringkat
- LP Ca ColonDokumen27 halamanLP Ca ColonBenny PadillahBelum ada peringkat
- ASUHAN KEPERAWATAN Minggu 6 Ca Colon DesendentDokumen33 halamanASUHAN KEPERAWATAN Minggu 6 Ca Colon DesendentNita SilabanBelum ada peringkat
- Referat CA ColorectalDokumen17 halamanReferat CA ColorectalKrisna YudiBelum ada peringkat
- LP Ca ColonDokumen39 halamanLP Ca ColonarindaBelum ada peringkat
- Referat Karsinoma LambungDokumen18 halamanReferat Karsinoma LambungrosiadewidBelum ada peringkat
- ASUHAN KOLONDokumen21 halamanASUHAN KOLONFergiawan MatarangBelum ada peringkat
- LP Ca RektumDokumen31 halamanLP Ca RektumIcha KristinaBelum ada peringkat
- KANKER KOLOREKTALDokumen37 halamanKANKER KOLOREKTALmuhamad isafarudinBelum ada peringkat
- Kanker KolonDokumen14 halamanKanker Kolon021Ramadhan Dwi KiranaBelum ada peringkat
- CA LambungDokumen32 halamanCA LambungVini Fardila80% (5)
- Referat Patologi Anatomi - CarsinomacolorectalDokumen17 halamanReferat Patologi Anatomi - CarsinomacolorectalDiana RamadhanyBelum ada peringkat
- KANKER KOLONDokumen13 halamanKANKER KOLONtri tahayu adhaningrumBelum ada peringkat