Penatalaksanaan Takikardia
Penatalaksanaan Takikardia
Diunggah oleh
Rahmah Fitri UtamiJudul Asli
Hak Cipta
Format Tersedia
Bagikan dokumen Ini
Apakah menurut Anda dokumen ini bermanfaat?
Apakah konten ini tidak pantas?
Laporkan Dokumen IniHak Cipta:
Format Tersedia
Penatalaksanaan Takikardia
Penatalaksanaan Takikardia
Diunggah oleh
Rahmah Fitri UtamiHak Cipta:
Format Tersedia
TATA LAKSANA TAKIKARDIA
Oleh :
Irenne 1301-1211-0566
Preceptor :
Dedi Fitri Yadi, dr., Sp.An
BAGIAN ANESTESIOLOGI DAN TERAPI INTENSIF
FAKULTAS KEDOKTERAN
UNIVERSITAS PADJADJARAN
BANDUNG
2012
BAB I
PENDAHULUAN
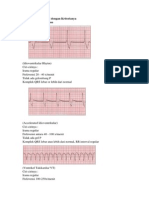
Di unit gawat darurat, sering kita menjumpai penderita dengan gambaran EKG
takikardia. Interpretasi yang baik dan benar merupakan langkah yang sangat penting dalam
pengobatan terhadap pasien tersebut. Kita harus mendiagnosa apakah takikardia tersebut
sebagai takikardia ventrikular (VT) atau supraventrikular (SVT) disebabkan oleh penanganan
diantara kelainan ini berbeda.
Perkembangan tentang mekanisme dan tatalaksana terapi takikardi akhir-akhir ini,
menuntut seorang dokter untuk secepatnya mengambil keputusan. Rekaman
elektrokardiogram (EKG) 12 sandapan merupakan alat sederhana yang mampu menentukan
sebagian besar jenis takikardia. Oleh karena itu setiap pasien dengan takikardia harus
dilakukan pemeriksaan EKG 12 sandapan, kecuali bila keadaannya sangat tidak stabil
sehingga diperlukan konversi elektris. Di samping itu, anamnesis dan pemeriksaan fisik yang
seksama terhadap pasien terutama yang ada hubungannya dengan penyakit jantung koroner,
adanya kemungkinan gagal jantung, pemberian obat-obatan seperti digitalis dan sebagainya
mungkin diperlukan. Pemeriksaan foto toraks dan ekokardiografi diperlukan untuk
menentukan berbagai penyakit jantung yang mendasari terjadinya takikardia dengan, apakah
jantungnya normal atau kemungkinan merupakan akibat dari penyakit tertentu.
BAB II
TINJAUAN PUSTAKA
Definisi
Takikardia didefinisikan sebagai suatu keadaan aritmia dengan kecepatan kerja jantung di
atas seratus kali per menit pada orang dewasa selama tiga denyutan atau lebih.
Mekanisme
Takiaritmia merupakan akibat dari salah satu mekanisme :
1. Peningkatan automatisitas
2. Reentry
3. Aktivitas yang merangsang
Klasifikasi
Takiartimia dikategorikan menjadi supraventrikular takiaritmia dan ventrikular aritmia
berdasarkan panjangnya kompleks QRS, morfologi dan kecepatan gelombang P, hubungan
antara gelombang P dan kompleks QRS, dan respon terhadap manuever vagal.
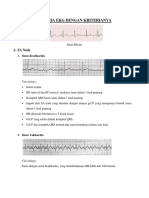
1. Takikardia dengan kompleks QRS sempit (SVT) (QRS <0.12 detik)
1. Sinus takikardia
2. Atrial fibrilasi
3. Atrial flutter
4. AV nodal reentry
5. Accessory pathway-mediated tachycardia
6. Atrial tachicardia
7. Multifocal atrial tachycardia
8. Junctional tachycardia
2. Takikardia dengan kompleks QRS melebar (QRS 0.12 detik)
1. Ventrikular takikardi dan ventrikular fibrilasi
2. SVT with abberancy
3. Wolff-Parkinson-White syndrome
4. Ventricular paced rhythm
Evaluasi awal dan penatalaksanaan
Hipoksemia merupakan penyebab terbanyak pada takikardia. Evaluasi awal pasien dengan
takikardia sebaiknya fokus pada tanda peningkatan kerja napas (takipnea, retraksi interkostal,
retraksi suprasternal, pernapasan paradoks abdominal) dan saturasi oksihemoglobin. Jika
oksigenasi pada pasien kurang adekuat, berikan tambahan oksigenasi, pasang monitor,
evaluasi tekanan darah, dan pasang infus. Jika memadai, pasang EKG 12 sandapan untuk
memberikan gambaran gelombang yang lebih baik. Akan tetapi pemasangan EKG tidak
boleh menghambat kardioversi yang segera jika pasiennya tidak stabil. Pada saat
penalaksanaan awal, evaluasi keadaan klinis pasien dan identifikasi penyebab reversibel
takikardia.
Jika tanda dan gejala masih menetap setelah pemberian suplemen oksigen, bantuan
jalan napas, dan ventilasi, lakukan pengevekan tingkat instabilitas pasien dan tentukan
apakan ketidakstabilan itu berkaitan dengan takiaritmia.
Jika pada pasien terdapat tanda-tanda perubahan status mental, nyeri dada
iskemik, gagal jantung akut, hipotensi, atau tanda lain syok berikan
kardioversi sinkronisasi.
Jika kecepatan kerja jantung < 150 x per menit tanpa adanya disfungsi
ventrikel, takikardia terajadi bukan karena instabilitas
Pada pasien kompleks QRS menyempit yang tidak mengalami hipotensi dapat
diberikan adenosin saat mempersiapkan pemberian kardioversi sinkronisasi
Jika pasien stabil (tidak ada tanda serius yang berkaitan dengan takikardia),
dapat dilakukan pemasangan EKG 12 sandapan, evaluasi ritme, konsul ke
bagian kardiologi
Kardioversi dapat diberikan segera jika keadaan pasien sangat tidak stabil. Sebaiknya
dipasang infus dan diberikan sedasi dulu sebelum diberikan kardioversi. Pemberiannya
sinkron dengan kompleks QRS. Pemberikan kardioversi pada saat komopleks QRS ini
bertujuan untuk menghindari pemberian shock pada keadaan refractory period. Jika
diperlukan kardioversi namun tidak memungkinkan untuk mensinkronisasi berikan shock
energi tinggi yang tidak tersinkronisasi (dosis defibrilasi).
Kardioversi direkomendasikan karena shock yang diberikan dapat memutuskan
takiaritmia dengan mengganggu reentrant pathway yang merupakan penyebab dari :
1. Pasien dengan SVT yang tidak stabil
2. Pasien atrial fibrilasi yang tidak stabil
3. Pasien atrial flutter yang tidak stabil
4. Pasien monomorphic (regular) VT yang tidak stabil
Dosis kardioversi :
1. Atrial fibrilasi, energi inisial bifasik adalah 120J sampai 200J*.
2. Atrial flutter dan SVT lainnya energi inisial bifasik, dosis awal 50J sampai 100J*.
Kardioversi dengan gelombang monofasik mulai dari 200J*
3. VT, energi monomorfik, inisial 100J*.
4. Aritmia dengan polimorfik kompleks QRS (misalnya Torsades de Pointes) tidak
butuh kardioversi. Jika pasien dengan polimorfik VT, berikan penatalaksanaan seperti
VF dan berikan energi tinggi yang tidak tersinkronisasi.
* Jika dosis inisial gagal, diberikan peningkatan dosis bertahap.
Takikardia dengan kompleks QRS memendek yang regular
I. Sinus takikardia
Sinus takikardi merupakan akibat yang sering dan biasa muncul pada stimulus
fisiologis, seperti demam, hipoksemia, hipertiroidism, anemia atau hipotensi/syok.
Mekanisme terjadinya karena peningkatan stimulus simpatetik dan atau
menurunnya tonus vagal. Sinus takikardia didefinisikan sebagai denyut jantung >
100 x per menit dengan gelombang P dan kompleks QRS yang normal. Batas atas
denyut jantung pada sinus takikardi adalah 220-usia (dalam tahun). Pasien dengan
sinus takiakrdia tidak membutuhkan obat-obatan spesifik, terapi ditujukan untuk
mengobati penyakit yang mendasari. Jika fungsi kardia buruk, kardiak output
bergantung pada denyut jantung yang cepat. Sinus takikardia menunjukkan tingkat
keparahan penyakit yang mendasari.
II. Supraventrikular takikardia (Reentry SVT)
Sebagian besar SVT merupakan takiakrdi yang regular, yang disebabkan oleh
adanya reentry (ritme abnormal yang memungkinkan depolarisasi berlangsung
berulang ulang pada siklus di jaringan jantung). Ritme ini berasal dari
supraventrikular jika kompleks QRS memendek (<120ms) atau jika kompleks
QRS memanjang dengan bundle branch block atau rate dependent abberancy.
Reentry circuit dapat terjadi pada miokardim atrium, sehingga mengakibatkan
SVT (atrial fibrilasi, atrial flutter, dan beberapa jenis atrial takikardia). Reentrant
sirkuit dapat berlangsung pada AV node sendiri (AV nodal reentry),
mengakibatkan AV nodal reentry tachycardia (AVNRT) jika kedua tangan reentry
circuit memasuki AV node. Jika hanya satu tangan yang memasuki AV node,
akan terjadi AV reentry tachycardia (AVRT). AVNRT dan AVRT termasuk
dalam paroxymal supraventricular tachycardia (PSVT), ciri khasnya adalah onset
yang cepat dan terminasi yang cepat dan kecepatan yang regular pada batas atas
sinus takiakardi (>150 x per menit), dan pada AVNRT tidak ditemukan
gelombang P pada EKG.
Sangat penting membedakan bentuk SVT pada atrium dan reentry
circuit atau gangguan pada AV node sendiri, karena setiap jenis kan memberikan
jenis terapi dan respon yang berbeda terhadap terapi. Reentry aritmia dapat
dihentikan dengan obat-obatan, namun atrial miokardium tidak.
Kelompok SVT lainnya adalah aumatic tachycardias. Aritmia ini
bukan karena circuit, namun excited automatic focus. Berbeda dengan reentrant
circuit, pada kelompok ini onset dan terminasi berlangsung bertahap. Kelompok
penyakit ini termasuk ectopic atrial tachycardia, MAT, dan junctional
tachycardia. Bentuk aritmia ini sulit ditangani karena tidak merespon terhadap
kardioversi dan dikontrol dengan obat-obatan yang melemahkan konduksi melalui
AV node sehingga diharapkan dapat menurunkan kecepatan ventrikel.
Penatalaksanaan takikardia dengan kompleks QRS memendek
1. Vagal manuever
Merupakan terapi inisial yang sering dipilih untuk menghentikan PSVT yang
stabil. Vagal manuever sendiri (valsava manuver/ pemijatan sinus karotid)
dapat menghentikan 25% PSVT. Untuk SVT lainnya, vagal manuever dapat
menurunkan sementara kecepatan ventrikel dan membantu mendiagnosis
ritme namun tidak menghentikan aritmia.
2. Adenosine
Jika PSVT tidak merepon vagal manuever, berikan 6mg Adenosin berikan
infus tetesan cepat melalui pembuluh vena yang besar (antecubital) kemudian
berikan saline 20mL infus tetesan cepat. Jika dalam 1-2 menit ritme tidak
membaik, berikan 12mg Adenosin dengan cara yang sama. Karena ada risiko
terjadinya atrial fibrilasi dengan pemberian Adenosin, harus tersedia
defibrilator di sekitar pasien. Sama dengan vagal manuever, Adenosine dapat
menurunkan sementara kecepatan ventrikel ritme namun tidak menghentikan
aritmia. Adenosin aman untuk ibu hamil. Pada pasien yang mengonsumsi
dipyridamole, carbamazepin, transplantasi jantung, pemberian per vena sentral
dosis awalnya adalah 3mg. kontra indikasinya adalah pasien dengan asma.
Efek samping yang sering muncul adalah, kemerahan, sesak napas, nyeri dada.
Setelah pemberian Adenosin dan vagal manuever harus dilakukan
monitoring, jika pasien mengalami bentuk lain SVT, misalnya atrial fibrilasi,
berikan long act AV node blocker.
3. Calcium channel blocker dan blocker
Jika Adenosine atau vagal manuever gagal untuk mengonversi PSVT, atau
jika PSVT rekuren setelah pemberian terapi, atau terbentuk gelombang SVT
baru (atrial fibrilasi atau flutter), dapat digunakan AV nodal blocking agent
seperti nondihydropyridine ca channel blocke yang bergantung pada konduksi
melalui AV node atau untuk melambatkan respon ventrikel terhadap SVT
lainnya dengan memblokir konduksi melalui AV node. Hasilnya akan
mempertahankan PSVT yang sudah berhenti dan mengontrol SVT lainnya.
Verapamil dapat diberikal 2.5mg-5mg IV bolus dalam 2 menit (pada
pasien usia tua 3 menit). Jika tidak berespon, ulangi dengan dosis 5mg-10mg
per 15-30 menit sampai total dosis 20mg. Sebagai alternatif dapat diberikan
5mg bolus setiap 15 menit sampai total dosis 30mg. verapamil hanya
diberikan pada pasien dengan kompleks reentry yang memendek atau aritmia
dengan penyebabnya jelas SVT. Kontraindikasi pada pasien takiaritmia
dengan QRS memanjang dan gangguan fungsi ventrikel karena gagal jantung.
Diltiazem berikan dosis 15-20mg(0.25mg/kg) Iv selama 2 menit, jika
perlu dalam 15 menit berikan tambahan dosis IV 20-25mg (0.35mg/kg). dosis
rumatan 5mg / jam sampai 15 mg/ jam.
blocker iv sangat variatif untuk penatalaksanaan SVT, seperti,
metoprolol, atenolol, propanolol, amolol, labetolol. Mekanisme adalah dengan
bekerja sebagai antagonis tonus simpatetik pada jaringan nodal, sehingga
terjadi perlambatan konduksi. Seperti ca channel blocker, blocker juga
mempunyai efek inotropik dan mengurangi cardiac output pada pasien gagal
jantung. Efek sampingnya adalah bradikardi, keterlambatan konduksi AV, dan
hipotensi.
Takikardia dengan kompleks QRS memanjang
Langkah awal pada pasien dengan QRS memanjang adalah menentukan apakah
kondisi pasien stabil atau tidak. Jika pasien tidak stabil, diasumsikan mempunyai VT dan
perlu dilakukan kardioversi segera. Pada pasien yang stabil, pasang EKG dengan 12 sandapan
untuk mengevaluasi ritme, jika kondisi pasien menjadi tidak stabil, berikan kardioversi
segera.
Takikardi dengan kompleks QRS memanjang paling sering bermanifestasi sebagai
VT atau VF, SVT dengan abberancy, Preexcited takikardia, dan ventricular paced rhytm.
Takikardia kompleks QRS lebar didefinisikan sebagai takikardia dengan durasi QRS yang
lebih dari 120 milidetik yang disebabkan oleh berbagai mekanisme. Sumber takikardia bisa
berasal dari ventrikel atau supraventrikel. Takikardia supraventrikel terjadi akibat adanya
konduksi aberrant, pre-existing bundle branch block atau accessory pathway (preeksitasi).
Pemahaman terhadap mekanisme dan jenis takikardia akan membantu untuk membuat
diagnosis dan terapi akurat.
Mekanisme Takikardia dengan Kompleks QRS Lebar
Ada beberapa mekanisme takikardia dengan QRS lebar:
1. Takikardia ventrikel
2. Takikardia supraventrikular dengan preexisting bundle branch block
3. Takikardia supraventrikular dengan konduksi abberant
4. Takikardia supraventrikular dengan konduksi AV melalui accessory pathway
A. Takikardia Ventrikel ( Ventricular tachycardia VT )
Definisi takikardia ventrikel adalah tiga atau lebih ventrikel ekstra sistole berturut-
turut dengan irama lebih dari 120 kali permenit. Mekanisme terjadinya suatu VT adalah
reentry dan enhanced automaticity. Dari kedua mekanisme tersebut, yang menjadi penyebab
paling sering adalah reentry yang terjadi akibat iskemia atau fibrosis. Karena fokus yang
terjadi bukan dari jalur konduksi, maka dibutuhkan waktu konduksi yang lebih lama sehingga
terjadi ventricular activation time yang lebih panjang (kompleks QRS lebar). VT dapat
timbul dari ventrikel kiri atau kanan yang masing-masing akan memberikan morfologi QRS
yang berbeda.
Secara klinis VT diklasifikasikan :
1. Berdasarkan morfologi QRS:
a. VT monomorfik
b. VT polimorfik
2. Berdasarkan penyakit yang mendasari:
a. VT iskemik (berhubungan dengan penyakit jantung iskemik atau infark
miokardium)
b. VT idiopatik (struktur jaringan normal)
Ada 2 jenis: idiopathic right ventricular outflow tract (RVOT) VT dan
idiopathic left ventricular tachycardia (ILVT). VT jenis ini mempunyai
prognosis baik dan dapat dihilangkan dengan ablasi.
c. Bundle Branch Reentrant VT pada cardiomiopati dilatasi.
Diagnosa untuk menentukan adanya suatu takikardi ventrikel adalah step up yang digunakan
oleh Brugada. Algoritme ini mempunyai sensitifitas dan spesifisitas yang tinggi untuk
menentukan adanya takikardi ventrikel (Gambar 1).
Langkah terakhir dari step Brugada ini adalah menentukan morfologi kompleks
QRS apakah suatu RBBB atau LBBB. Pada morfologi RBBB (lead VI), morfologi
qR dan R morphology (monofasik) mengarah pada VT. Bila polanya trifasik (RSR),
sumber yang lebih mungkin adalah supraventrikel. Pada morfologi RBBB, bila R/S
rasio di lead V6 < 1, maka VT lebih mungkin. Pada morfologi LBBB, dicurigai VT
bila durasi inisial QRS yang positif > 0,03 detik, adanya notching dari gelombang S
dan interval antara awal kompleks QRS dan nadir gelombang S > 0,10 detik
(gambar 2). Lead precordial dapat muncul sebagai positive concordance (semua
positif) atau negative concordance (semua negatif) yang lebih mengarah pada VT.
Disosiasi AV
Pada VT, sinus node terus memberikan impuls untuk menginisiasi aktivitas atrium dengan
irama yang lebih lambat dan tidak tergantung aktivitas ventrikel (disosiasi AV). Adanya
disosiasi AV adalah tanda paling penting adanya VT (gambar 3).
Capture dan fusion beat
Capture atau fusion beat merupakan bukti langsung adanya aktivitas atrium saat
terjadinya VT. Selama VT, terutama dengan irama lambat, impuls atrium mungkin
dapat melewati sistem AV node-bundle branch normal dan mengaktivasi ventrikel
sebelum depolarisasi selanjutnya yang berasal dari fokus ventrikel sehingga
menghasilkan capture beat. Capture beat mempunyai durasi QRS normal dan
morfologi seperti pada irama sinus. Fusion beat disebabkan oleh mekanisme yang
sama, namun impuls atrium yang mengaktivasi ventrikel berlangsung lebih lambat
sehingga menghasilkan aktivasi yang simultan dengan ventrikel oleh kedua impuls
atrium dan ventrikel. Kompleks QRS dari fusion beat sedikit lebih sempit dibanding
kompleks QRS dari VT (gambar 4)
B. Takikardia Supraventrikel dengan Aberrant Conduction
Aberrant conduction merupakan suatu kelainan irama jantung yang terjadi karena
rate-dependent bundle branch block. Hal ini berarti bahwa salah satu bundle branch
mempunyai waktu refrakter yang lebih lama dibanding bundle branch yang lain. Sehingga
pada saat impuls yang timbul berikutnya, fase refrakter belum pulih sempurna, maka impuls
tidak dapat diteruskan, dan EKG akan menunjukkan morfologi bundle block morphology.
Sangat penting untuk membandingkan gambaran EKG saat takikardia dan pada saat irama
sinus.
C. Takikardia Supraventrikel dengan Pre-existing Bundle Branch Block
Bila bundle branch block telah ada saat irama sinus, maka semua SVT akan
memperlihatkan gambaran morfologi QRS yang lebar karena dikonduksikan dengan waktu
yang lebih lama. Jadi, sangatlah penting untuk mempunyai kedua rekaman EKG saat
takikardia dan irama sinus.
D. Takikardia Supraventrikel dengan AV Conduction Over an Accessory Pathway
Suatu accessory AV pathway adalah bagian dari miokardium yang berada antara
atrium dan ventrikel groove dan mampu melakukan konduksi listrik baik secara antegrade
atau retrograde. Saat irama sinus, konduksi antegrade dapat terjadi melalui AV node dan AP
yang telah mengeksitasi ventrikel sebagian sehingga menghasilkan fusi dari kompleks QRS.
Karakteristiknya adalah interval PR yang pendek dan slurred upstroke dari kompleks QRS
(delta wave).
Pada keadaan takikardia supraventrikel dimana konduksi antegrade melalui AP
(antidromic atrioventricular reentrant tachycardia), maka akan terjadi takikardia yang
reguler dengan kompleks QRS lebar. Takikardia tipe ini dicurigai bila tanda preeksitasi (PR
interval pendek dengan delta wave) ditemukan saat irama sinus. Kondisi ini sering terlihat
pada atrial fibrilasi, dimana konduksi impuls melalui AP yang mengakibatkan takikardia
QRS lebar yang sangat cepat dan ireguler. Hal ini juga disebut pre-excited atrial fibrilasi.
Terapi yang tepat pada takikardia jenis ini sangat penting karena dapat berubah menjadi
fibrilasi ventrikel yang fatal.
Untuk mempermudah membedakan berbagai jenis takikardia QRS lebar,
gambar berikut memberikan penjelasan langkah demi langkah:
Terapi
Penderita takikardi dengan komplek QRS lebar sering memperlihatkan kondisi
hemodinamik yang tidak stabil, sehingga diperlukan terapi kardioversi listrik. Pada penderita
dengan takikardia komplek QRS lebar dengan hemodinamik yang stabil, perlu dipastikan
bahwa penderita menderita takikardi ventrikel sampai terbukti bahwa kelainan EKGnya
bukan dari ventrikel. Jadi perlu digaris bawahi bahwa hemodinamik yang stabil tidak
mengesampingkan takikardia ventrikel.
Pada penderita dengan takikardia supraventrikuler, obat-obatan yang menghambat
AV node (Beta bloker, Digoksin, Ca antagonis) bisa dipertimbangkan, tetapi harus dipastikan
bahwa tidak terdapat accessory pathway, karena bila ada aliran impuls akan melewati jalur
accessory pathway sehingga terjadi irama jantung yang cepat. Obat anti aritmia
procainamide dan amiodaron merupakan pilihan untuk terapi VT maupun SVT, walaupun
amiodaron sendiri merupakan pilihan kurang baik karena half life yang lama sehingga studi
elektrofisiologi terhambat.
Pada preexcited atrial fibrillation procainamide merupakan pilihan yang paling baik
karena akan merusak konduksi antegrade accessory pathway. Bila kondisi tidak membaik
dengan pengobatan obat, maka kardioversi perlu dilakukan. Pada pengobatan non
farmakologi dengan kelainan VT yang kronik perlu dipertimbangkan ablasi kateter dan
pemasangan implantable cardioverter defibrillator untuk mencegah sudden cardiac death.
Adenosin dapat diberikan dengan dosis yang sama dengan pasien PSVT. 6mg
Adenosin berikan infus tetesan cepat melalui pembuluh vena yang besar (antecubital)
kemudian berikan saline 20mL infus tetesan cepat. Jika dalam 1-2 menit ritme tidak
membaik, berikan 12mg Adenosin dengan cara yang sama.
Procainamide (10mg/kg) kemudian berikan Lidocaine (1.5mg/kg) untuk menterminasi
kondisi monomorfik VT yang stabil, dapat diberikan20-50mg/menit sampai aritmia dapat
ditekan, hipotensi dihentikan, durasi QRS meningkat.50%, dosis maksimum 17mg/kg. dosis
rumatan 1-4mg/min.
Amiodarone efektif untuk mencegah rekurensi monomorfik VT pada pasien dengan
CAD. Dosisnya 150mg iv diberikan selama 10 menit dan dapat diulang sampai mencapai
dosis maksimal 2.2gr iv per 24 jam
BAB III
PENUTUP
Kesimpulan
Tujuan dari penatalaksanaan bradikardi atau takikardi adalah untuk mengidentifikasi
dengan cepat dan memberikan terapi pada pasien dengan hemodinamik yang tidak stabil atau
menggunakan simtomatik karena aritmia. Obat-obatan dan kardioversi listrik dapat
digunakan untuk mengontrol takikardia simptomatik atau takikardia yang tidak stabil.
Saran
Takikardia adalah suatu keadaan gawat darurat sehingga membutuhkan
penatalaksanaan yang cepat dan tepat. Oleh karena itu sebaiknya dilakukan pelatihan berkala
mengenai penatalaksanaan takiakrdia. Selaian itu, sebaiknya terus dilakukan riset mengenai
penatalaksanaan takikardia agar dapat lebih mengoptimalkan penatalaksanaan.
BAB I V
DAFTAR PUSTAKA
1. Neumar, Robert W; Otto, Charles W; dkk. Part 8 : Adult Advanced Cardiovasdular Life
Support: 2010 American Heart Association Guidelines for Cardiopulmonary
Ressucitation and Emergency Cardiovascular Care. S729-S767. American Heart
Association.2010.
2. Lily, Leonard S. Pathophysiology of Heart Disease. Edisi keempat.Boston:Lippincot
Williams and Wilkins.2007.
3. Reksodiputro, Harryanto; Madjid; dkk. Bab Kadiovaskular dalam Buku Ajar Ilmu
Penyakit Dalam. Hal 1602-1629.edisi 5. Jakarta:Interna Publishing.2009
4. Marchlinski, Francis. Tachyarrhytmia. Dalam: Harrisons Principles of Internal Medicine,
Edisi 17, Volume II: 1425-1443. New York: McGraw Hill, 2008.
Anda mungkin juga menyukai
- Ventrikel TakikardiDokumen6 halamanVentrikel TakikardiZaim Dwi SyazwanBelum ada peringkat
- Presentation BradikardiDokumen37 halamanPresentation BradikardiSalvia WatiBelum ada peringkat
- Algoritma Bradikardi & TakikardiDokumen38 halamanAlgoritma Bradikardi & TakikardiLoudry ElfaBelum ada peringkat
- SVTDokumen17 halamanSVTRheza TuszakkaBelum ada peringkat
- SOP Pencucian Alat Racik ObatDokumen2 halamanSOP Pencucian Alat Racik ObatIrenne Wibowo100% (1)
- Manuver VagalDokumen8 halamanManuver VagalRahma RahardikaBelum ada peringkat
- 1.1 LISA REFERAT Takikardi SupraventrikularDokumen22 halaman1.1 LISA REFERAT Takikardi SupraventrikularAnonymous zYZi65gBelum ada peringkat
- Etiologi Dan Patofis SVTDokumen4 halamanEtiologi Dan Patofis SVTRiandi Candra PrayogaBelum ada peringkat
- Atrial FibrilasiDokumen21 halamanAtrial FibrilasiAnonymous 2ernTkBelum ada peringkat
- Komplikasi AritmiaDokumen19 halamanKomplikasi AritmiaYunita Kurniati100% (1)
- Mitral RegurgitasiDokumen20 halamanMitral RegurgitasiR Indra EsaBelum ada peringkat
- Anestesi Pre Operasi Manajemen Pasien Dengan HiperkalemiaDokumen23 halamanAnestesi Pre Operasi Manajemen Pasien Dengan HiperkalemiaericBelum ada peringkat
- Referat AvrtDokumen20 halamanReferat AvrtMuhammad Kahfi100% (1)
- Aritmia KlasifikasiDokumen6 halamanAritmia KlasifikasiSani muzakirBelum ada peringkat
- WPW SindromDokumen12 halamanWPW SindromsitialimahBelum ada peringkat
- Aritmia Ekg Dengan KriterianyaDokumen12 halamanAritmia Ekg Dengan KriterianyaWindasari RamadhaniBelum ada peringkat
- AVNRTDokumen29 halamanAVNRTNorbertus MacekaBelum ada peringkat
- Supraventricular TakikardiDokumen22 halamanSupraventricular TakikardiChyntia SariBelum ada peringkat
- VesDokumen33 halamanVesArief Rahman67% (3)
- Ablasi Pada Jantung Bar Konsul IDokumen9 halamanAblasi Pada Jantung Bar Konsul IArief HidayatBelum ada peringkat
- LBBB RezzaDokumen8 halamanLBBB RezzaMohammad Rezza RizaldiBelum ada peringkat
- Atrial FlutterDokumen14 halamanAtrial FlutterKhusnul Amra100% (1)
- Panduan Praktik Klinis (PPK)Dokumen3 halamanPanduan Praktik Klinis (PPK)Lay Yan NieBelum ada peringkat
- Takikardia VentrikularDokumen3 halamanTakikardia Ventrikulardr liza M.Pd.I MM CHtBelum ada peringkat
- Etiologi PJB Sianotik Dan AsianotikDokumen13 halamanEtiologi PJB Sianotik Dan AsianotikAnonymous DxYXYkjTo5Belum ada peringkat
- AVNRTDokumen17 halamanAVNRTAnanda Gutami100% (1)
- Defibrilasi KardioversiDokumen17 halamanDefibrilasi Kardioversijembut300Belum ada peringkat
- Laporan Kasus Atrial FlutterDokumen28 halamanLaporan Kasus Atrial Fluttersofiana debbyBelum ada peringkat
- Atrial Flutter Dan SVTDokumen31 halamanAtrial Flutter Dan SVTZahra AstriantaniBelum ada peringkat
- Atrial FlutterDokumen12 halamanAtrial FlutterRindy BilhaniBelum ada peringkat
- Interval QT - Ina - EcgDokumen6 halamanInterval QT - Ina - EcgrezkyprayogiBelum ada peringkat
- Tatalaksana Kawasaki DiseaseDokumen19 halamanTatalaksana Kawasaki DiseaseKikiBelum ada peringkat
- Koarkatasio AortaDokumen17 halamanKoarkatasio AortaPutriIffahBelum ada peringkat
- PulsusDokumen2 halamanPulsusDefyna Dwi LestariBelum ada peringkat
- Transposisi Arter-Arteri BesarDokumen29 halamanTransposisi Arter-Arteri BesarkriswantiBelum ada peringkat
- Hipoksemia RefrakterDokumen1 halamanHipoksemia RefrakterUan Unyu Unyu0% (1)
- Gagal Jantung Pada Bayi Dan AnakDokumen16 halamanGagal Jantung Pada Bayi Dan Anakhendra2darmawanBelum ada peringkat
- Kista ArachnoidDokumen10 halamanKista ArachnoidHenny Wijaya100% (1)
- Obat Anti AritmiaDokumen62 halamanObat Anti AritmiaunknownBelum ada peringkat
- Supraventrikular Takikardi by RahmahDokumen24 halamanSupraventrikular Takikardi by RahmahRahmah Fitri Utami100% (1)
- PATOFISIOLOGI Mitral Stenosis Dan Insufisiensi MitralDokumen3 halamanPATOFISIOLOGI Mitral Stenosis Dan Insufisiensi MitralFadlillah50% (2)
- Perbedaan SIADH Dengan CSWSDokumen3 halamanPerbedaan SIADH Dengan CSWSegimaru100% (1)
- Klasifikasi Dan Jenis Myasthenia GravisDokumen4 halamanKlasifikasi Dan Jenis Myasthenia GravisDewi DelihaBelum ada peringkat
- Laporan Kasus 2 - Pneumonia Berat + Penyakit Jantung BawaanDokumen41 halamanLaporan Kasus 2 - Pneumonia Berat + Penyakit Jantung BawaanSeptian Harry WibowoBelum ada peringkat
- Deteksi Jantung Melalui Treadmill TestDokumen12 halamanDeteksi Jantung Melalui Treadmill Testporbowati100% (1)
- Evaluasi Murmur Pada Pemeriksaan Auskultasi JantungDokumen3 halamanEvaluasi Murmur Pada Pemeriksaan Auskultasi JantungDavid ChristianBelum ada peringkat
- ARITMIADokumen2 halamanARITMIAmahdyBelum ada peringkat
- EndarterektomiDokumen8 halamanEndarterektomiSpica AdharaBelum ada peringkat
- Stroke Hemoragik Batang OtakDokumen23 halamanStroke Hemoragik Batang Otakmirza_ariandi100% (2)
- Stroke EmboliDokumen24 halamanStroke Emboliigakarisma1Belum ada peringkat
- Aritmia VentriculerDokumen38 halamanAritmia VentriculerAmir ShafiqBelum ada peringkat
- Tatalaksana Takiaritmia FixDokumen36 halamanTatalaksana Takiaritmia Fixlen satriani arif0% (1)
- Frequent Ventricular Extrasystoles PDFDokumen4 halamanFrequent Ventricular Extrasystoles PDFVander EighntBelum ada peringkat
- 1a. Patofisiologi Stemi & PciDokumen2 halaman1a. Patofisiologi Stemi & Pcibrenz73Belum ada peringkat
- Ventrikel Ekstra SistoleDokumen8 halamanVentrikel Ekstra SistoleIppank F SjBelum ada peringkat
- TAKIKARDIADokumen3 halamanTAKIKARDIAEmma FitrianaBelum ada peringkat
- Pemicu 3 YENIDokumen83 halamanPemicu 3 YENIYeni WulandariBelum ada peringkat
- Makalah Referat Aritmia AnakDokumen20 halamanMakalah Referat Aritmia AnakhazmiBelum ada peringkat
- Refrat TakikardiDokumen11 halamanRefrat TakikardiTegoeh RizkiBelum ada peringkat
- Novel GultomDokumen28 halamanNovel GultomNovelGultomBelum ada peringkat
- Laporan Kasus SVTDokumen23 halamanLaporan Kasus SVTgunturherlambangBelum ada peringkat
- Pedoman Dan Kebijakan ICRA Bangunan Dan RenovasiDokumen13 halamanPedoman Dan Kebijakan ICRA Bangunan Dan RenovasiVendy Johanes75% (8)
- SOP Perawatan Jenazah Di Kamar JenazahDokumen2 halamanSOP Perawatan Jenazah Di Kamar JenazahIrenne Wibowo0% (2)
- Laporan TahunanDokumen180 halamanLaporan TahunanIrenne Wibowo100% (1)
- Basic Six PuskesmasDokumen14 halamanBasic Six PuskesmasIrenne WibowoBelum ada peringkat
- Bahan Mind MapDokumen3 halamanBahan Mind MapIrenne WibowoBelum ada peringkat
- Kia-Kb & KeslingDokumen29 halamanKia-Kb & KeslingIrenne WibowoBelum ada peringkat
- Kuisioner DiabetesDokumen5 halamanKuisioner DiabetesIrenne Wibowo100% (1)