Askep Post Laparatomi
Diunggah oleh
Handz SUPERNERSHak Cipta
Format Tersedia
Bagikan dokumen Ini
Apakah menurut Anda dokumen ini bermanfaat?
Apakah konten ini tidak pantas?
Laporkan Dokumen IniHak Cipta:
Format Tersedia
Askep Post Laparatomi
Diunggah oleh
Handz SUPERNERSHak Cipta:
Format Tersedia
ASKEP POST LAPARATOMI
SENIN, 06 JUNI 2011
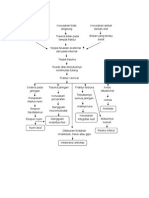
A. DEFINISI Laparotomi adalah pembedahan yang dilakukan pada usus akibat terjadinya perlekatan usus dan biasanya terjadi pada usus halus. (Arif Mansjoer, 2000) Laparatomi adalah prosedur tindakan pembedahan dengan membuka cavum abdomen dengan tujuan eksplorasi. Perawatan post laparatomi adalah bentuk pelayanan perawatan yang diberikan kepada pasien-pasien yang telah menjalani operasi pembedahan perut. Macam Laparotomi 1. Midline incision 2,5 cm), panjang (12,5 cm).2. Paramedian, yaitu ; sedikit ke tepi dari garis tengah ( 3. Transverse upper abdomen incision, yaitu ; insisi di bagian atas, misalnya pembedahan colesistotomy dan splenektomy. 4 cm di atas anterior spinal iliaka, misalnya; pada operasi appendictomy.4. Transverse lower abdomen incision, yaitu; insisi melintang di bagian bawah B. ETIOLOGI 1. Trauma abdomen (tumpul atau tajam). 2. Peritonitis. 3. Perdarahan pada saluran pencernaan. 4. Sumbatan pada usus halus dan usus besar. 5. Masa pada abdomen ( Tumor, cyste dll). C. PENATALAKSANAAN KEPERAWATAN 1. Mengurangi komplikasi akibat pembedahan. 2. Mempercepat penyembuhan. 3. Mengembalikan fungsi pasien semaksimal mungkin seperti sebelum operasi. 4. Mempertahankan konsep diri pasien. 5. Mempersiapkan pasien pulang. Perawatan pasca pembedahan
1. Tindakan keperawatan post operasi a. Monitor kesadaran, tanda-tanda vital, CVP, intake dan output b. Observasi dan catat sifat darai drain (warna, jumlah) drainage. c. Dalam mengatur dan menggerakan posisi pasien harus hati-hati, jangan sampai drain tercabut. d. Perawatan luka operasi secara steril. 2. Makanan Pada pasien pasca pembedahan biasanya tidak diperkenankan menelan makanan sesudah pembedahan. makanan yang dianjurkan pada pasien post operasi adalah makanan tinggi protein dan vitamin C. Protein sangat diperlukan pada proses penyembuhan luka, sedangkan vitamin C yang mengandung antioksidan membantu meningkatkan daya tahan tubuh untuk pencegahan infeksi. pembatasan diit yang dilakukan adalah NPO (nothing peroral) Biasanya makanan baru diberikan jika: Perut tidak kembung Peristaltik usus normal Flatus positif Bowel movement positif 3. Mobilisasi Biasanya pasien diposisikan untuk berbaring ditempat tidur agar keadaanya stabil. Biasanya posisi awal adalah terlentang, tapi juga harus tetap dilakukan perubahan posisi agar tidak terjadi dekubitus. Pasien yang menjalani pembedahan abdomen dianjurkan untuk melakukan ambulasi dini. 4. Pemenuhan kebutuhan eliminasi Sistem Perkemihan. - Kontrol volunter fungsi perkemihan kembali setelah 6 8 jam post anesthesia inhalasi, IV, spinal. retensio urine.Anesthesia, infus IV, manipulasi operasi abdomen bawah (distensi buli-buli).- Pencegahan : Inspeksi, Palpasi, Perkusi kaji warna, jumlah urine, out put urine- Dower catheter < komplikasi ginjal.30 ml / jam Sistem Gastrointestinal. 40 % klien dengan GA selama 24 jam pertama dapat menyebabkan stress dan iritasi luka GI dan dapat meningkatkan TIK pada bedah kepala dan leher serta TIO meningkat.- Mual muntah - Kaji fungsi gastro intestinal dengan auskultasi suara usus. suara usus (-), distensi abdomen, tidak flatus.- Kaji paralitic ileus - jumlah, warna, konsistensi isi lambung tiap 6 8 jam. - Insersi NG tube intra operatif mencegah komplikasi post operatif dengan decompresi dan
drainase lambung. Meningkatkan istirahat. Memberi kesempatan penyembuhan pada GI trac bawah. Memonitor perdarahan. Mencegah obstruksi usus. Irigasi atau pemberian obat. D. KOMPLIKASI 1. Gangguan perfusi jaringan sehubungan dengan tromboplebitis. Tromboplebitis postoperasi biasanya timbul 7 - 14 hari setelah operasi. Bahaya besar tromboplebitis timbul bila darah tersebut lepas dari dinding pembuluh darah vena dan ikut aliran darah sebagai emboli ke paru-paru, hati, dan otak. Pencegahan tromboplebitis yaitu latihan kaki post operasi, ambulatif dini. 2. Infeksi. Infeksi luka sering muncul pada 36 - 46 jam setelah operasi. Organisme yang paling sering menimbulkan infeksi adalah stapilokokus aurens, organisme; gram positif. Stapilokokus mengakibatkan pernanahan. Untuk menghindari infeksi luka yang paling penting adalah perawatan luka dengan memperhatikan aseptik dan antiseptik. 3. Kerusakan integritas kulit sehubungan dengan dehisensi luka atau eviserasi. Dehisensi luka merupakan terbukanya tepi-tepi luka. Eviserasi luka adalah keluarnya organ-organ dalam melalui insisi. Faktor penyebab dehisensi atau eviserasi adalah infeksi luka, kesalahan menutup waktu pembedahan, ketegangan yang berat pada dinding abdomen sebagai akibat dari batuk dan muntah. Proses penyembuhan luka Fase pertama Berlangsung sampai hari ke 3. Batang lekosit banyak yang rusak / rapuh. Sel-sel darah baru berkembang menjadi penyembuh dimana serabut-serabut bening digunakan sebagai kerangka. Fase kedua Dari hari ke 3 sampai hari ke 14. Pengisian oleh kolagen, seluruh pinggiran sel epitel timbul sempurna dalam 1 minggu. Jaringan baru tumbuh dengan kuat dan kemerahan. Fase ketiga Sekitar 2 sampai 10 minggu. Kolagen terus-menerus ditimbun, timbul jaringan-jaringan baru dan otot dapat digunakan kembali. Fase keempat
Fase terakhir. Penyembuhan akan menyusut dan mengkerut. Upaya untuk mempercepat penyembuhan luka 1. Meningkatkan intake makanan tinggi protein dan vitamin C. 2. Menghindari obat-obat anti radang seperti steroid. 3. Pencegahan infeksi. 4. Pengembalian Fungsi fisik. Pengembalian fungsi fisik dilakukan segera setelah operasi dengan latihan napas dan batuk efektif, latihan mobilisasi dini. E. Kriteria Evaluasi Hasil yang diharapkan setelah perawatan pasien post operasi, meliputi; 1. Tidak timbul nyeri luka selama penyembuhan. 2. Luka insisi normal tanpa infeksi. 3. Tidak timbul komplikasi. 4. Pola eliminasi lancar. 5. Pasien tetap dalam tingkat optimal tanpa cacat. 6. Kehilangan berat badan minimal atau tetap normal. 7. Sebelum pulang, pasien mengetahui tentang : Pengobatan lanjutan. Jenis obat yang diberikan. Diet. Batas kegiatan dan rencana kegiatan di rumah. F. Pengkajian a. Primary Survey 1) Airway Periksa jalan nafas dari sumbatan benda asing (padat, cair) setelah dilakukan pembedahan akibat pemberian anestesi. meletakan tangan di atas mulut atau hidung. Potency jalan nafas, keadekwatan expansi paru, kesimetrisan. Auscultasi paru 2) Breathing Kompresi pada batang otak akan mengakibatkan gangguan irama jantung, sehingga terjadi perubahan pada pola napas, kedalaman, frekuensi maupun iramanya, bisa berupa Cheyne Stokes atau Ataxia breathing. Napas berbunyi, stridor, ronkhi, wheezing ( kemungkinana karena aspirasi), cenderung terjadi peningkatan produksi sputum pada jalan napas. Perubahan pernafasan (rata-rata, pola, dan kedalaman). RR < gangguan cardiovasculair atau rata-rata metabolisme yang meningkat. depresi narcotic, respirasi cepat, dangkal 10 X
/ menit efek anathesi yang berlebihan, obstruksi. Inspeksi: Pergerakan dinding dada, penggunaan otot bantu pernafasan diafragma, retraksi sternal 3) Circulating: Efek peningkatan tekanan intrakranial terhadap tekanan darah bervariasi. Tekanan pada pusat vasomotor akan meningkatkan transmisi rangsangan parasimpatik ke jantung yang akan mengakibatkan denyut nadi menjadi lambat, merupakan tanda peningkatan tekanan intrakranial. Perubahan frekuensi jantung (bradikardia, takikardia yang diselingi dengan bradikardia, disritmia). Inspeksi membran mukosa : warna dan kelembaban, turgor kulit, balutan. 4) Disability : berfokus pada status neurologi Kaji tingkat kesadaran pasien, tanda-tanda respon mata, respon motorik dan tanda-tanda vital. Inspeksi respon terhadap rangsang, masalah bicara, kesulitan menelan, kelemahan atau paralisis ekstremitas, perubahan visual dan gelisah. 5) Exposure Kaji balutan bedah pasien terhadap adanya perdarahan b. Secondary Survey : Pemeriksaan fisik Pasien nampak tegang, wajah menahan sakit, lemah. Kesadaran kompos mentis, GCS : 4-5-6, T 120/80 mmHg, N 98 x/menit, S 374 0C, RR 20 X/menit. 1) Abdomen. Inspeksi tidak ada asites, palpasi hati teraba 2 jari bawah iga,dan limpa tidak membesar, perkusi bunyi redup, bising usus 14 X/menit. Distensi abdominal dan peristaltic usus adalah pengkajian yang harus dilakukan pada gastrointestinal. 2) Ekstremitas Mampu mengangkat tangan dan kaki. Kekuatan otot ekstremitas atas 4-4 dan ekstremitas bawah 4-4., akral dingin dan pucat. 3) Integumen. Kulit keriput, pucat. Turgor sedang 4) Pemeriksaan neurologis Bila perdarahan hebat/luas dan mengenai batang otak akan terjadi gangguan pada nervus cranialis, maka dapat terjadi : Perubahan status mental (orientasi, kewaspadaan, perhatian, konsentrasi, pemecahan masalah, pengaruh emosi/tingkah laku dan memori). Perubahan dalam penglihatan, seperti ketajamannya, diplopia, kehilangan sebagian lapang pandang, foto fobia.
Perubahan pupil (respon terhadap cahaya, simetri), deviasi pada mata. Terjadi penurunan daya pendengaran, keseimbangan tubuh. Sering timbul hiccup/cegukan oleh karena kompresi pada nervus vagus menyebabkan kompresi spasmodik diafragma. Gangguan nervus hipoglosus. Gangguan yang tampak lidah jatuh kesalah satu sisi, disfagia, disatria, sehingga kesulitan menelan. c. Tersiery Survey 1) Kardiovaskuler Klien nampak lemah, kulit dan kunjungtiva pucat dan akral hangat. Tekanan darah 120/70 mmhg, nadi 120x/menit, kapiler refill 2 detik. Pemeriksaan laboratorium: HB = 9,9 gr%, HCT= 32 dan PLT = 235. 2) Brain Klien dalam keadaan sadar, GCS: 4-5-6 (total = 15), klien nampak lemah, refleks dalam batas normal. 3) Blader Klien terpasang doewer chateter urine tertampung 200 cc, warna kuning kecoklatan. G. DIAGNOSA KEPERAWATAN 1. Ganggguan rasa nyaman nyeri berhubungan dengan luka insisi. 2. Kerusakan integritas kulit berhubungan dengan luka insisi. 3. Resiko tinggi infeksi berhubungan dengan higiene luka yang buruk. 4. Gangguan perfusi jaringan berhubungan dengan pendarahan. 5. Kekurangan volume cairan berhubungan dengan perdarahan post operasi. 6. Pola nafas inefektif berhubungan dengan efek anastesi. 7. Bersihan jalan napas inefektif berhubungan dengan penumpukan secret. 8. Perubahan pola eliminasi urin berhubungan dengan efek anastesi. 9. Perubahan nutrisi kurang dari kebutuhan berhubungan dengan mual muntah. REFERENSI Brunner and suddart. (1988). Textbook of Medical Surgical Nursing. Sixth Edition. J.B. Lippincott Campany, Philadelpia. Doenges, Marilynn E. (2000). Rencana Asuhan Keperawatan. EGC, Jakarta.
Anda mungkin juga menyukai
- Askep LaparatomiDokumen7 halamanAskep LaparatomiIchacha FadhiLa NiezzshaBelum ada peringkat
- Ebn LaparatomiDokumen28 halamanEbn LaparatomiEztie Rahyue100% (1)
- Keterampilan Pemasangan & Pelepasan InfusDokumen17 halamanKeterampilan Pemasangan & Pelepasan InfusYuni Sulistiyo WardhaniBelum ada peringkat
- Leaflet HisterektomiDokumen3 halamanLeaflet HisterektomiAshima Viie BassamahBelum ada peringkat
- EBN Kep - Anak - Idrus AnasDokumen12 halamanEBN Kep - Anak - Idrus AnasIdrusBelum ada peringkat
- GHGHFHHHGGGDokumen18 halamanGHGHFHHHGGGRyan FirnandaBelum ada peringkat
- Analisa Jurnal SNH RazaDokumen3 halamanAnalisa Jurnal SNH RazairmanBelum ada peringkat
- Askep Hisprung Irna HeriantiDokumen18 halamanAskep Hisprung Irna HeriantiirnaheriantiBelum ada peringkat
- Kep Kritis DSSDokumen22 halamanKep Kritis DSSaldina yahyaBelum ada peringkat
- Ruang Pulih SadarDokumen10 halamanRuang Pulih SadarChristin Andolo100% (1)
- ASKEP ICCU Ny, D Dengan Dignosa Hipertensi Heart DiseaseDokumen19 halamanASKEP ICCU Ny, D Dengan Dignosa Hipertensi Heart DiseaseFransiska MariaBelum ada peringkat
- LP TonsilitisDokumen47 halamanLP Tonsilitismirayati irmayustiniBelum ada peringkat
- Analisa Tindakan Pemeriksaan TTV Rev. 1Dokumen5 halamanAnalisa Tindakan Pemeriksaan TTV Rev. 1Nanie HargiantiBelum ada peringkat
- Intervensi BPHDokumen7 halamanIntervensi BPHnurwahyutiBelum ada peringkat
- ASKAN DG Penyakit Penyerta HipertensiDokumen15 halamanASKAN DG Penyakit Penyerta HipertensiTophan & my white cloudBelum ada peringkat
- Bab 1-4 TerbaruDokumen56 halamanBab 1-4 Terbarunadya ima mustikaBelum ada peringkat
- Daftar PustakaDokumen1 halamanDaftar PustakarahmawatiBelum ada peringkat
- KGD StemiDokumen37 halamanKGD StemiTB RSUD KalideresBelum ada peringkat
- Discharge Planning LBPDokumen10 halamanDischarge Planning LBPdewi nur halimah100% (1)
- Telaah Jurnal (SYSTEMIC LUPUS ERYTHEMATOSUS)Dokumen1 halamanTelaah Jurnal (SYSTEMIC LUPUS ERYTHEMATOSUS)Vian Hertamina100% (1)
- LP Hernia (Atin Sagita)Dokumen27 halamanLP Hernia (Atin Sagita)MedotBelum ada peringkat
- Fraktur HumerusDokumen44 halamanFraktur HumerusT Z BenBelum ada peringkat
- SAP MaternitasDokumen15 halamanSAP MaternitasJuwita DinyBelum ada peringkat
- Kontrak Belajar IcuDokumen3 halamanKontrak Belajar Icudevi novitasariBelum ada peringkat
- Laporan Pendahuluan Peritonitis GeneralisataDokumen15 halamanLaporan Pendahuluan Peritonitis GeneralisataNurul Gita SafitriBelum ada peringkat
- DAFTAR PUSTAKA Mioma Uteri PerbaikanDokumen18 halamanDAFTAR PUSTAKA Mioma Uteri PerbaikanLina Annisa FauziyyahBelum ada peringkat
- BATU GINJAL Daftar Isi, Bab 1 2 3 4 5Dokumen22 halamanBATU GINJAL Daftar Isi, Bab 1 2 3 4 5Fannia SetianiBelum ada peringkat
- Ringkasan Materi Dalam Ukom NersDokumen30 halamanRingkasan Materi Dalam Ukom Nersyan salviantoBelum ada peringkat
- ASKEP APPENDICTOMY FixDokumen52 halamanASKEP APPENDICTOMY FixEryan RiadinataBelum ada peringkat
- Analisa Jurnal Kelompok Ruang IbsDokumen6 halamanAnalisa Jurnal Kelompok Ruang IbsnurulitaoktavianiBelum ada peringkat
- LP App PerioperatifDokumen10 halamanLP App Perioperatiffemy lia utamiBelum ada peringkat
- LP AlergiDokumen9 halamanLP AlergiRaff Habibie RizzkhanbjmBelum ada peringkat
- Analisa Tindakan HDDokumen7 halamanAnalisa Tindakan HDRetnoDwiJayantiBelum ada peringkat
- LP Askep Hernia Docx PDFDokumen17 halamanLP Askep Hernia Docx PDFic cuBelum ada peringkat
- Makalah Ronde KeperawatanDokumen12 halamanMakalah Ronde KeperawatanEci TimbangBelum ada peringkat
- Askep Post Op Laparatomy Explorasi Et Causa Vulnus IctumDokumen29 halamanAskep Post Op Laparatomy Explorasi Et Causa Vulnus IctumEtisSoumokilBelum ada peringkat
- Laporan Pendahuluan DMDFDokumen20 halamanLaporan Pendahuluan DMDFFirda Puti ZulfiartiBelum ada peringkat
- ICU - NURRANI SRI RAHAYU - GADARNERS20 - Gel2Dokumen28 halamanICU - NURRANI SRI RAHAYU - GADARNERS20 - Gel2I Lyn AyBelum ada peringkat
- Dasar-Dasar Anestesi HipkabiDokumen40 halamanDasar-Dasar Anestesi HipkabiNawang WulanBelum ada peringkat
- LK Ca Mamae Ruang OK RS Polri - Diana - 2010721051Dokumen8 halamanLK Ca Mamae Ruang OK RS Polri - Diana - 2010721051Diana YufaizerBelum ada peringkat
- BPHDokumen29 halamanBPHyeni nur azizahBelum ada peringkat
- Analisa Sintesa Gadar NihayatulDokumen5 halamanAnalisa Sintesa Gadar NihayatulUntoro Hadi KusumahBelum ada peringkat
- Asuhan Kepenataan Anestesi HIVAIDSDokumen39 halamanAsuhan Kepenataan Anestesi HIVAIDSDEDEBelum ada peringkat
- KARYA TULIS ILMIAH NUR HASANAH Fiks-DikonversiDokumen94 halamanKARYA TULIS ILMIAH NUR HASANAH Fiks-Dikonversial faraz sidiqBelum ada peringkat
- Leaflet BuliDokumen2 halamanLeaflet Bulimeriza dahliaBelum ada peringkat
- Ansin Pemasangan InfusDokumen6 halamanAnsin Pemasangan InfusIlham TedjoBelum ada peringkat
- Askep Post Operatif JadiDokumen25 halamanAskep Post Operatif JadiAgus SetiawanBelum ada peringkat
- Proposal Ila.Dokumen77 halamanProposal Ila.Andi Urviana AsrahBelum ada peringkat
- Ansin GDSDokumen4 halamanAnsin GDSRonii Ariia Black'whiteBelum ada peringkat
- LP APENDEKTOMY TutyDokumen20 halamanLP APENDEKTOMY Tutytugowa3100% (1)
- Laporan Pendahuluan SCDokumen27 halamanLaporan Pendahuluan SCRian WardanaBelum ada peringkat
- Askep Op FinalDokumen47 halamanAskep Op FinalNyoman Cahya Satya BagaskaraBelum ada peringkat
- Asuhan Keperawatan IntraoperatifDokumen7 halamanAsuhan Keperawatan IntraoperatifResling Yulion100% (2)
- Laporan PendahuluanDokumen44 halamanLaporan Pendahuluanlili ariyatiBelum ada peringkat
- Laporan Kasus OsteomyelitisDokumen54 halamanLaporan Kasus OsteomyelitisPSIK2016 KelasABelum ada peringkat
- Hubungan Terapi Hiperbarik Terhadap OsteomyelitisDokumen31 halamanHubungan Terapi Hiperbarik Terhadap OsteomyelitisDio DigdayaBelum ada peringkat
- Asuhan Keperawatan Post CraniotomyDokumen10 halamanAsuhan Keperawatan Post CraniotomybagusBelum ada peringkat
- Asuhan Keperawatan Post CraniotomyDokumen11 halamanAsuhan Keperawatan Post CraniotomyIp Indah PermatasariBelum ada peringkat
- Asuhan Keperawatan Post CraniotomyDokumen10 halamanAsuhan Keperawatan Post CraniotomydwiadiyantoBelum ada peringkat
- Askep Post CraniotomyDokumen10 halamanAskep Post CraniotomySellyRestyPratamaBelum ada peringkat
- Proposal CSSDDokumen4 halamanProposal CSSDHandz SUPERNERSBelum ada peringkat
- Ujian Role Play ManajemenDokumen10 halamanUjian Role Play ManajemenHandz SUPERNERSBelum ada peringkat
- Form Setor Data Pokja UKP AKREDITASI PKMDokumen19 halamanForm Setor Data Pokja UKP AKREDITASI PKMHandz SUPERNERS100% (9)
- StrokeDokumen13 halamanStrokeHandz SUPERNERSBelum ada peringkat
- Rumus Baku HematologiDokumen3 halamanRumus Baku HematologiHandz SUPERNERSBelum ada peringkat
- Format Pengkajian Komunitas Edit Kelompok 3Dokumen7 halamanFormat Pengkajian Komunitas Edit Kelompok 3Handz SUPERNERSBelum ada peringkat
- Sap BronkopneumoniaDokumen9 halamanSap BronkopneumoniaHandz SUPERNERS0% (1)
- Basic Trauma Life Support Primary SurveyDokumen14 halamanBasic Trauma Life Support Primary SurveyHandz SUPERNERSBelum ada peringkat
- Acne FixDokumen14 halamanAcne FixRangga MandelaBelum ada peringkat
- Pohon MasalahDokumen1 halamanPohon MasalahHandz SUPERNERSBelum ada peringkat